分娩・出産・授乳とホルモン・甲状腺、妊娠/授乳関連骨粗しょう症[日本甲状腺学会認定 甲状腺専門医 橋本病 バセドウ病 長崎甲状腺クリニック 大阪]
内分泌代謝(副甲状腺・副腎・下垂体)専門の検査/治療/知見 長崎甲状腺クリニック(大阪)
甲状腺専門・内分泌代謝の長崎甲状腺クリニック(大阪府大阪市東住吉区)院長が海外(Pub Med)・国内論文に眼を通して得た知見、院長自身が大阪市立大学(現、大阪公立大学) 代謝内分泌内科(内分泌骨リ科)で得た知識・経験・行った研究、日本甲状腺学会で入手した知見です。
長崎甲状腺クリニック(大阪)以外の写真・図表はPubMed等において学術目的で使用可能なもの(Creative Commons License)、public health目的で官公庁・非営利団体等が公表したものを一部改変しています。引用元に感謝いたします。尚、本ページは長崎甲状腺クリニック(大阪)の経費で非営利的に運営されており、広告収入は一切得ておりません。
甲状腺・動脈硬化・内分泌代謝・糖尿病に御用の方は 甲状腺編 動脈硬化編 甲状腺以外のホルモンの病気(副甲状腺/副腎/下垂体/妊娠・不妊など) 糖尿病編 をクリックください
長崎甲状腺クリニック(大阪)は甲状腺専門クリニックです。甲状腺以外の診療を行っておりません。
Summary
妊娠期・授乳中、妊婦も胎児もカルシウムが必要で不足分は母親の骨から溶出。妊娠/授乳関連骨粗しょう症は自然回復するが多発性脊椎圧迫骨折おこす事も。甲状腺による代謝性心筋症と似た周産期心筋症は心臓の病気のない女性が突然心不全。異型プロラクチンが関与しブロモクリプチンなど抗プロラクチン療法行う。妊娠性血小板減少症で自然回復、妊娠合併特発性血小板減少性紫斑症(ITP)は橋本病/バセドウ病合併。妊娠時、安全に使用できるのは副腎皮質ステロイドと免疫グロブリン製剤。妊娠時TSH軽度高値で骨盤位。 骨盤位・骨盤位分娩・新生児仮死で先天性下垂体異常。
Key Words
妊娠授乳関連骨粗しょう症,プロラクチン,周産期心筋症,授乳,甲状腺機能亢進症,バセドウ病,甲状腺機能低下症,妊娠性血小板減少症,骨盤位,甲状腺
妊娠中は、妊婦と胎児の両方がカルシウムを必要とします。胎児に必要な1日のカルシウムは25~30gとされ、不足分は母親の骨からカルシウムが溶け出して補填されます。授乳中も同じです。
ほとんどは、妊娠期にはカルシウムの吸収が良くなり、授乳期に一端、骨量は減少しますが、授乳終了後約6ヵ月で元に戻ります。
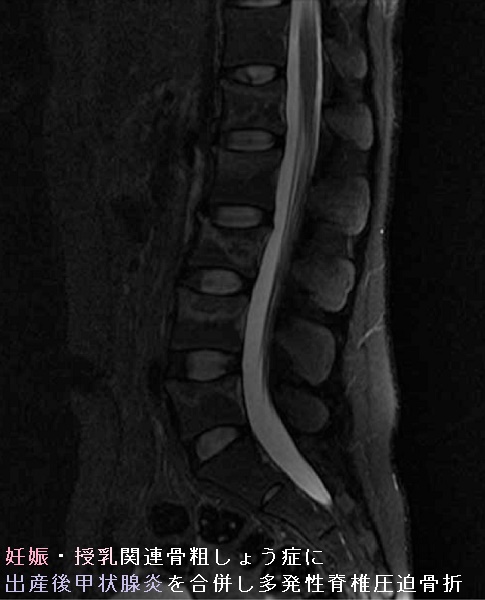
しかし、多発性脊椎圧迫骨折をおこしたとんでもない妊娠/授乳関連骨粗しょう症が報告されており、一般的に言われている事は楽観的なようです。授乳期のCa摂取不足、乳腺組織からのPTH関連ペプチド(PTHrP)過剰分泌や若年性骨粗鬆症が一因と考えられます。断乳と骨粗鬆症治療が必要。[J Biol Regul Homeost Agents. 2016 Oct-Dec;30(4 Suppl 1):153-158.]
妊娠/授乳関連骨粗しょう症に出産後甲状腺炎を合併すると骨分解は加速され、多発性脊椎圧迫骨折に至る可能性があります。[Medicine (Baltimore). 2021 Oct 29;100(43):e27615.]
妊娠/授乳関連骨粗しょう症の治療は、断乳に加えて
- テリパラチドとビスフォスフォネート製剤(アレンドロネート、ゾレドロン酸)[Calcif Tissue Int. 2023 May;112(5):621-627.]
- テリパラチド[J Bone Miner Metab. 2012 Sep;30(5):596-601.]
- テリパラチドとそれに続くデノスマブ投与[Taiwan J Obstet Gynecol. 2017 Dec;56(6):863-866.]
授乳期(産褥期)には母体の乳腺組織からPTH関連ペプチド(PTHrP)が過剰に分泌されるため、軽度の高カルシウム血症(humoral hypercalcemia of pregnancy、妊娠関連高カルシウム血症、授乳関連高カルシウム血症、偽性副甲状腺機能亢進症)をきたす場合があります。[Endocr J. 2008 Dec;55(6):959-66.]
バセドウ病や甲状腺癌などで甲状腺全摘出された術後副甲状腺機能低下症女性は、授乳中、一時的に寛解現象が起こり、血中カルシウムが上昇するため、カルシウム製剤やビタミンD製剤を減量する必要があります[Nihon Jibiinkoka Gakkai Kaiho. 2002 Aug;105(8):897-900.]。ただし、妊娠/授乳関連骨粗しょう症をおこした場合は、速やかに断乳と骨粗鬆症治療が必要。[J Biol Regul Homeost Agents. 2016 Oct-Dec;30(4 Suppl 1):153-158.]
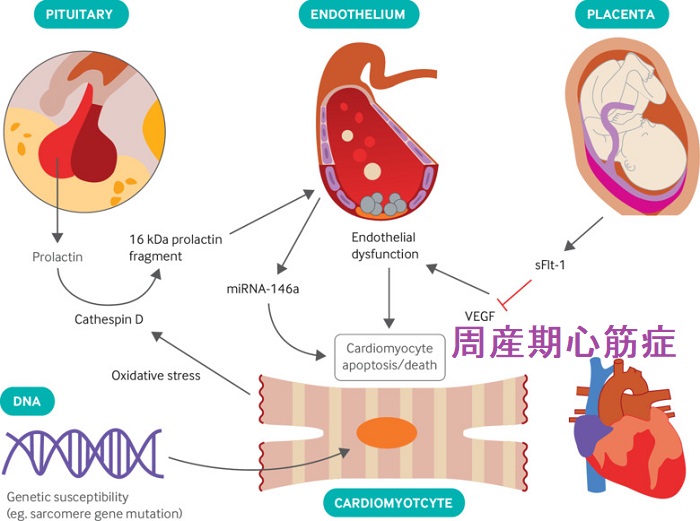
甲状腺による代謝性心筋症と紛らわしい周産期心筋症(産褥心筋症)は、出産後に心不全がおきる病態で、出産後甲状腺炎(甲状腺機能亢進症/バセドウ病・甲状腺機能低下症)による心不全[甲状腺の病気と心臓病(サイロイドハート)]との鑑別診断が必要です。
日本における周産期心筋症(産褥心筋症)は稀で、2万分娩に1人です。周産期(産褥心筋症)では、心臓病のない女性が、妊娠中から出産後に突然、心不全をおこし、心エコーすると拡張型心筋症に似た心拡大と心収縮力低下を認めます。周産期心筋症(産褥心筋症)の多くは徐々に進行しますが、母体死亡にもつながる危険な病気です。甲状腺機能亢進症/バセドウ病・甲状腺機能低下症による代謝性心筋症との鑑別要。
38歳の双胎妊娠で高拍出量性心不全を伴う甲状腺クリーゼ がおこり、周産期心筋症と鑑別を要した報告があります[Medicina (Kaunas). 2022 Mar 20;58(3):450.]。
また、周産期心筋症(産褥心筋症)の危険因子は、
- 貧血(オッズ比[OR] 2.0、95%信頼区間[CI]1.6-2.5;P <0.0001)
- 喘息(OR 2.2、95%CI 1.5-3.2;P = 0.0002)
- 喫煙(OR 33.6、95%CI 9.3-159.4;P <.0001)
- 甲状腺疾患(OR 5.9、95%CI 1.5-21.3;P = 0.01)
[J Card Fail. 2016 Jul;22(7):512-9.]
- 出産後甲状腺炎[Can J Cardiol. 2019 Jun;35(6):796.e1-796.e3.]。
- APS(多腺性自己免疫症候群)2型(カーペンター症候群)[Int J Cardiol. 2011 May 19;149(1):e14-5.]
- 多発性内分泌腺腫症2型(MEN2)おそらく褐色細胞腫が原因[Eur J Endocrinol. 2004 Dec;151(6):771-7.]
から周産期(産褥)心筋症が誘発された報告があります。
エストロゲンとプロラクチン(PRL)は、免疫応答を調節する上で重要な役割を果たします。プロラクチン(PRL)は下垂体だけでなく、リンパ球からも分泌され、免疫グロブリンやサイトカイン産生を増加させ自己免疫を促進します。高プロラクチン血症と全身性エリテマトーデス(SLE)、関節リウマチ(RA)、シェーグレン症候群、橋本病(慢性甲状腺炎)、多発性硬化症(MS)、乾癬、C型肝炎、ベーチェット病、周産期心筋症(産褥心筋症)、セリアック病などの自己免疫疾患の関連が報告されています。[Autoimmun Rev. 2012 May;11(6-7):A465-70.]
周産期心筋症(産褥心筋症)の治療は、一般的な心不全と同じです。2007年、異型プロラクチンが発症に関与しているとの報告が出され、ブロモクリプチンなど抗プロラクチン療法の有効性も報告されています。(Am J Cardiol 2007;100:302-304.)
妊娠性血小板減少症
妊婦の5-12%は、血小板数15万/μL未満に低下する血小板減少を来します。その70-80%は妊娠性血小板減少症(Gestational thrombocytopenia:GT)で
- 妊娠中期から後期にかけて起こることが多く、機序不明
- 血小板数7-15万/μL未満の中等度血小板減少
- 無症状で治療不要
- 分娩後自然回復
[Hematol Oncol Clin North Am. 2000 Oct;14(5):1101-16.][Br J Haematol. 2021 Jul;194(2):433-438.]
妊娠合併特発性血小板減少性紫斑症(ITP)
妊婦において、血小板数15万/μL未満に低下する血小板減少の1-4%は妊娠合併特発性血小板減少性紫斑症(ITP)です。自己免疫性甲状腺疾患(橋本病/バセドウ病)では特発性血小板減少性紫斑症(ITP)を合併し、特発性血小板減少性紫斑症(ITP)の10%が甲状腺機能亢進症/バセドウ病へいずれ移行する報告もあります。
妊娠中は血小板数3万/μL以上、分娩時は5万/μL以上を維持せねばなりません。
妊娠時、安全に使用できるのは副腎皮質ステロイドと免疫グロブリン製剤のみで、緊急性が無ければプレドニゾロン10-20mg/日で内服開始し、血小板数を見ながら用量調節します。
副腎皮質ステロイド無効または禁忌の場合、緊急時に免疫グロブリン大量療法を行います。血小板数は投与後1週間で最大値となり、2-3週間で元に戻ります。(Blood 121:38-47,2013)
特発性血小板減少性紫斑症(ITP)は、ピロリ菌の除菌で約40%が改善するとされます。しかし、除菌薬の妊娠時における安全性は確立されていないため出産後に行います。
特発性血小板減少性紫斑症(ITP)の詳細は、 特発性血小板減少性紫斑症(ITP)と甲状腺 を御覧ください。
特発性血小板減少性紫斑病(ITP)妊婦の子宮弛緩出血は致命的
特発性血小板減少性紫斑病(ITP)妊婦が、妊娠中に再発すると厄介です。帝王切開後の子宮収縮不全による弛緩出血は致命的になります。
報告例では、子宮収縮剤オキシトシン、エルゴメトリンマレイン、プロスタグランジンE1の投与で改善せず、子宮摘出術するも8200 mLの大量出血。赤血球(22単位)および血小板(40単位)の輸血、新鮮凍結血漿(28単位)の輸血を要したそうです。(Masui. 2000 Aug;49(8):903-5.)
医療ドラマ コウノドリ 第一シーズン 第6話ではITP もないのに高齢初産婦で13000 mLの出血。
産科危機的出血における出血量は、
妊婦のショック指数(Shock Index:SI=心拍数/収縮期血圧) x 1500 mL
※妊婦の場合は循環血液量が増加しているため
非妊婦の出血量は、ショック指数(Shock Index:SI=心拍数/収縮期血圧) x 1000 mL 。
帝王切開で生まれた女性は、通常分娩で生まれた女性より、小児肥満・2型糖尿病、その後の成人肥満・2型糖尿病になりやすいとされます。産道の常在菌が何らかの影響を与えている可能性がありますが、果たして、そんな短時間の暴露で一生が決るのでしょうか?(JAMA Netw Open. 2020 Apr 1;3(4):e202605.)
妊娠15〜16週の母体における甲状腺ホルモン値は、出生時の骨盤位リスクと関連しません。妊娠36週でTSH≧ 2.5 μIU/mL なら、骨盤位は11% だが、TSH<2.5 μIU/mL の場合は4.8%でした。妊娠中期では無関係との報告がある一方、TSH>3.68 μIU/mL で補正オッズ比 3.7倍との報告もあります。(J Obstet Gynaecol Can. 2010 Oct;32(10):948-55.)(Clin Endocrinol (Oxf). 2010 Jun;72(6):820-4.)(Eur J Obstet Gynecol Reprod Biol. 2016 Apr;199:169-74.)。
先天性下垂体低形成、下垂体茎無形成、異所性下垂体後葉、漏斗陥凹の68.18%が骨盤位で、54.5%が骨盤位分娩、13.6%が帝王切開です。下垂体低形成では13.33%が骨盤位でした。(Horm Res. 1991;35(3-4):104-8.)
成長ホルモン分泌不全性低身長症の90%以上は原因不明ですが、骨盤位分娩に伴う胎児仮死などの分娩障害が原因の可能性はあります。(Acta Paediatr Scand Suppl. 1990;370:115-20; discussion 121.)
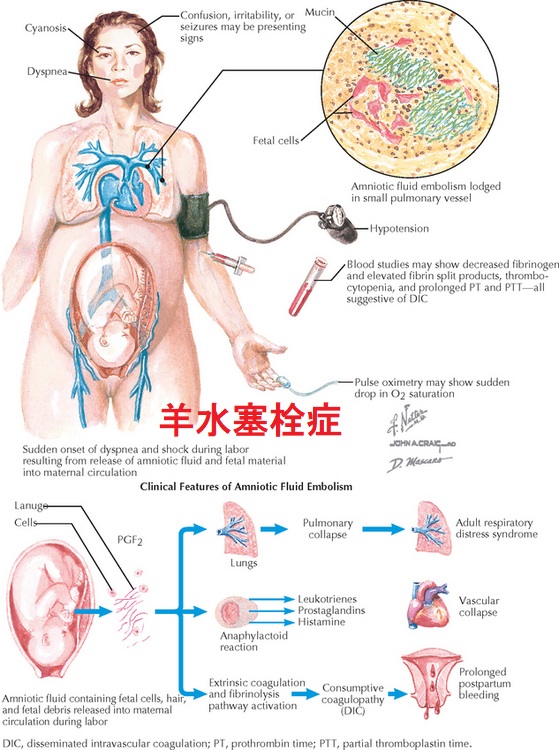
羊水塞栓症とは、羊水・胎児成分が母体血中へ流入し、肺塞栓症や超急性DICを引き起こして、出血が止まらなくなる病態。
羊水塞栓症の
- 頻度は2~3万分娩に1例と稀
- 母体死亡率は60~80%と高率
- 産科危機的出血の約半数を占める
- 妊産婦死亡原因の約30%を占める
羊水塞栓症は、陣痛後、特に破水後に起き易く、危険因子として、
- 帝王切開(特に瘢痕化した子宮);橋本病/甲状腺機能低下症と無関係
- 常位胎盤早期剥離;甲状腺ホルモン剤(チラーヂンS)補充が不十分な橋本病/甲状腺機能低下症妊婦でおこる危険がある(橋本病/甲状腺機能低下症妊娠)
前置胎盤(特に癒着した胎盤);子宮口に胎盤があるため胎児は下降出来ず、通常の経膣分娩できない。橋本病/甲状腺機能低下症で危険度が増す
- 通常の経腟分娩でも経産婦は起こり易い
- 過強陣痛、遷延分娩、軟産道裂傷
- アレルギー・アトピー性皮膚炎
- 人工流産
羊水塞栓症では、肺塞栓症による突然死を免れても、超急性DICによって出血が止まらなくなり死亡する危険大。
出血源である子宮の全摘手術などを行い蘇生できても、その時の出血でシーハン症候群(Sheehan syndrome)を発症する可能性があります(Eur J Obstet Gynecol Reprod Biol. 2017 Apr;211:33-36.)。
羊水塞栓症と鑑別すべき病態として肺血栓塞栓症(肺梗塞)があります。肺血栓塞栓症(肺梗塞)は、産褥期、分娩後3日以内の初回歩行開始時、突然の胸痛、呼吸困難で発症します。
肺血栓塞栓症(肺梗塞)の発症要因・危険因子として
- 出産に伴う長時間の座位や臥位(ベッド上での長期臥床)
- 帝王切開
- 産褥期の凝固能亢進
- 肥満
が挙げられ、ほとんどが下肢深部静脈血栓症・エコノミークラス症候群と同じ病態。羊水塞栓症と異なり、出血が止まらない超急性DICには至りません。
SpO2モニタリングは肺血栓塞栓症(肺梗塞)の早期診断に有用で、SpO2 が95% 以下になれば疑い濃厚。
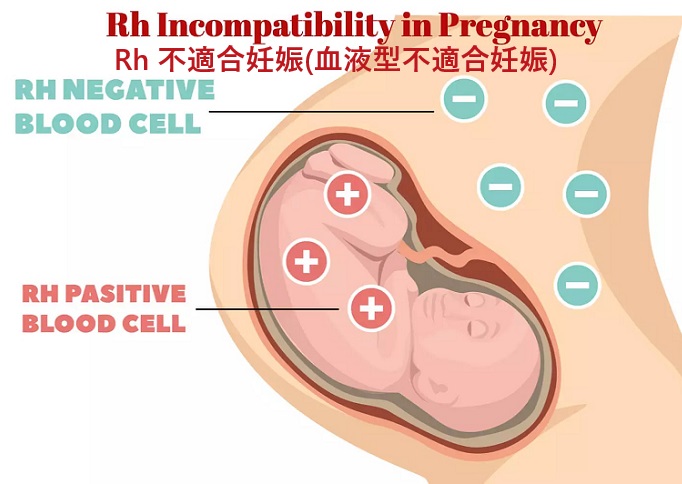
日本人ではD抗原を持たない血液型、いわゆるRhD 陰性(俗に言うRhマイナス)の頻度は約0.5%。RhD 陰性女性の妊娠で胎児がRhD 陽性の場合はRh 不適合妊娠(血液型不適合妊娠)になります。
分娩・手術・中絶・流産の際には、胎盤の損傷により胎児血液が母体に入り込みます。結果、RhD 陰性母体は胎児血液中のD抗原に対して抗RhD 抗体をつくります。この時点で母児ともに異常はおきませんが、次の妊娠時には抗RhD 抗体が最初から胎児を攻撃して胎児重症黄疸や流産の原因になります。こうなると甲状腺の病気(甲状腺機能低下症/橋本病、甲状腺機能亢進症/バセドウ病)を治療しても流産を防ぐことはできません。
Rh 不適合妊娠(血液型不適合妊娠)を予防するには、
- 妊娠初期に血液型検査(ABO 式、Rh 式)および不規則抗体スクリーニング(間接Coombs 試験)[抗RhD 抗体の有無をチェック]
- 間接Coombs 試験が陰性の妊婦には、RhD 抗原への感作予防のため、妊娠28週頃に抗D 人免疫グロブリン投与
- 分娩後に間接Coombs 試験が陰性の妊婦には、新生児がRhD 陽性なのを確認した上で、分娩後72 時間以内に抗D 人免疫グロブリン投与を追加投与。
双胎分娩・多胎分娩は[特に第2子(後続児)分娩において]ハイリスク分娩で
- 微弱陣痛;妊娠38週を過ぎたら陣痛促進薬の使用を考慮(慎重に)
- 胎児機能不全(NRFS)
- 第1児娩出後の胎盤早期剥離
- 弛緩出血
- 早産;胎児の状態悪化が単胎妊娠より早い
- 特に第2子(後続児)の新生児仮死、周産期死亡
などのリスクが増加します。
2羊膜双胎で第1児頭位-第2児頭位(約40%)なら原則経腟分娩だが、緊急帝王切開に切り替わる前提で行う(帝王切開の方が母児ともに安全と思うのですが・・・。)。それ以外の双胎、3胎以上の多胎なら安全性を考慮して帝王切開が選択される場合が多い(経腟分娩より出血が多くなり、次回妊娠時に癒着胎盤のリスクが上がるとの報告もあるが)。
マタニティ・ブルーズとは
マタニティ・ブルーズは、出産後女性の30~50%におこり、分娩後胎盤剥離による急激な女性ホルモン(エストロゲン)低下が原因。急激なホルモン変動はメンタルに影響し、産後3~5 日に
- 涙もろくなる
- 気分が落ち込む
- 不眠
- 焦燥感
などの症状を呈します。
マタニティ・ブルーズは、一過性で終わり、産後2 週間以降に自然軽快しますが、長引いて産後うつ病に移行することもあります。
マタニティ・ブルーズと甲状腺
タニティ・ブルーズを発症した女性における
- 産後5日の血清トリヨードチロニン(FT3)値は、健常対照女性よりも低い
- 産後5日の血清トリヨードチロニン(FT3)値は、妊娠37週および産後1か月のFT3値よりも低い
- 産後5日のリバースT3(rT3)値とTSH値は、健常対照女性よりも高い
- 初産婦の割合は、健常対照女性よりも高い
FT3値と初産であることは、マタニティ・ブルーズの発症と有意に相関しています。[J Obstet Gynaecol Res. 1998 Feb;24(1):49-55.]
マタニティ・ブルーズから産後うつ病への移行に、甲状腺機能低下症および甲状腺自己抗体[抗甲状腺ペルオキシダーゼ抗体(TPO抗体)]が関連しています[Cureus. 2023 Sep 19;15(9):e45554.]。
甲状腺関連の上記以外の検査・治療 長崎甲状腺クリニック(大阪)
- 甲状腺編
- 甲状腺編 part2
- 内分泌代謝(副甲状腺/副腎/下垂体/妊娠・不妊等
も御覧ください
長崎甲状腺クリニック(大阪)とは
長崎甲状腺クリニック(大阪)は日本甲状腺学会認定 甲状腺専門医[橋本病,バセドウ病,甲状腺超音波(エコー)検査など]による甲状腺専門クリニック。大阪府大阪市東住吉区にあります。平野区,住吉区,阿倍野区,住之江区,松原市,堺市,羽曳野市,八尾市,天王寺区,東大阪市,生野区も近く。