妊娠・計画妊娠と甲状腺機能亢進症/バセドウ病,甲状腺クリーゼ[橋本病 バセドウ病 甲状腺超音波エコー検査 長崎甲状腺クリニック 大阪]
甲状腺:専門の検査/治療/知見① 橋本病 バセドウ病 甲状腺エコー 長崎甲状腺クリニック大阪
甲状腺専門の長崎甲状腺クリニック(大阪府大阪市東住吉区)院長が海外・国内論文に眼を通して得た知見、院長自身が大阪市立大学(現、大阪公立大学) 代謝内分泌内科で得た知識・経験・行った研究、甲状腺学会で入手した知見です。
長崎甲状腺クリニック(大阪)以外の写真・図表はPubMed等において学術目的で使用可能なもの(Creative Commons License)、public health目的で官公庁・非営利団体等が公表したものを一部改変しています。引用元に感謝いたします。尚、本ページは長崎甲状腺クリニック(大阪)の経費で非営利的に運営されており、広告収入は一切得ておりません。
甲状腺・動脈硬化・内分泌代謝・糖尿病に御用の方は 甲状腺編 動脈硬化編 甲状腺以外のホルモンの病気(副甲状腺/副腎/下垂体/妊娠・不妊など) 糖尿病編 をクリックください
妊娠・出産の基礎的な内容は妊娠/出産/授乳と甲状腺 を御覧ください
バセドウ病は30-60 歳の女性に多く発症し、女性の3%に生じます[Eur Thyroid J. 2018 Aug;7(4):167-186.]。有病率は妊娠前女性の0.4-1.0%、妊娠中女性の0.2%とされます[Thyroid. 2017 Mar;27(3):315-389.][Endocr Pract. 2019 Jan;25(1):62-68.]。
バセドウ病妊娠はハイリスク妊娠です。産科,内分泌科,NICU(新生児集中治療室)全てある総合病院で管理しないと母児ともに危険性が高まります。妊活中、妊活予定のバセドウ病女性も最初から、そちらを受診ください。
「設備が無い所で、リスクを冒してまで行う出産が良い医療とは思えない」医療ドラマ「コウノドリ2 第1話」四宮ハルキ先生のセリフ。
「たまたまうまくいっても、運が良かっただけだ。」全シーズン通して四宮先生がよく言うセリフ。
妊娠中に開始するバセドウ病の治療は、非妊娠時と比べ遥かにリスクが高くなります。しかし、治療しなければ母児ともに、更に危険な状態になるため、治療開始するしか道はありません。本来、バセドウ病は妊娠前のブライダルチェックで見つけて、完全にコントロールしてから妊娠すべきものです(例え妊娠前、完璧にコントロールしてもハイリスクなのがバセドウ病妊娠の怖いところですが・・)。
Summary
バセドウ病/甲状腺機能亢進症は計画妊娠が必要不可欠。コントロール不十分で甲状腺ホルモン不安定だと流産・死産・早産が増える。メルカゾールからプロパジール変更の副作用は、妊娠前よりも妊娠後切り替えの方が重篤(重症)。①抗甲状腺薬が副作用で使用不能になった時②抗甲状腺薬+ヨウ化カリウム(KI)でもコントロール不能時、妊娠2期(中期)以降に甲状腺全摘手術。母体の甲状腺機能は安定するがTSHレセプター抗体(TRAb)は急に下がらず胎児バセドウ病に。アイソトープ治療でTRAbが増加し、妊娠後に胎児/新生児バセドウ病の危険。最もTRAbが低下するのは甲状腺全摘出手術。
Keywords
妊娠,計画妊娠,甲状腺全摘手術,甲状腺,バセドウ病,甲状腺機能亢進症,メルカゾール,プロパジール,アイソトープ,胎児バセドウ病
長崎甲状腺クリニック(大阪)では、常に当院に紹介していただいている提携医療機関(ごく一部)からの紹介で、かつ計画妊娠予定のバセドウ病/甲状腺機能亢進症女性に限り診療いたします。妊娠後は、産科,内分泌科,NICU(新生児集中治療室)が同一施設内にある総合病院に転院していただきます。
バセドウ病/甲状腺機能亢進症は計画妊娠(preconception care)が必要不可欠です。
- 治療途中、コントロール不十分で甲状腺ホルモンが不安定な状態で妊娠すると、流産・死産・早産・新生児死亡・発育遅延、胎盤早期剥離、妊娠高血圧、妊娠高血圧症候群(妊娠中毒症)や心不全・甲状腺クリーゼ (死亡率10数%、コウノドリ2 第6話参照)、胎児・新生児甲状腺機能亢進症/バセドウ病や新生児一過性甲状腺機能低下症の危険が高くなります。[Thyroid. 2017 Mar;27(3):315-389.][Eur Thyroid J. 2014 Sep;3(3):164-72.]
また、周産期予後として、バセドウ病合併妊娠ではSFD児(低出生体重児、体重が小さい)・NICU(新生児集中治療室)入室数が多くなります。[Clin Endocrinol (Oxf). 2001 Mar;54(3):365-70.][Klin Padiatr. 1988 Jan-Feb;200(1):74-7.](第56回 日本甲状腺学会 P2-064 当院におけるバセドウ病合併妊娠の周産期予後)
※低出生体重児(SFD児)は、将来、生活習慣病や癌になりやすいとされます[Aust N Z J Obstet Gynaecol. 2006 Feb;46(1):4-14.]。
要するに、何がおこっても不思議でない危険な妊娠になります。母体・子供ともに安全な妊娠・出産をするには、妊娠前に甲状腺ホルモン濃度を正常に保っておかねばなりません。
[Nuklearmedizin. 2015;54(3):106-11.][Thyroid. 2017 Mar;27(3):315-389.]
国立成育医療研究センターの荒田尚子先生は、メルカゾールなら5-10mg(=1錠~2錠)、プロパジール・チウラジールなら100-200mg(=2錠~4錠)で安定している状態なら妊娠許可を出すそうです。(第65回 日本甲状腺学会の専門医教育セミナーⅠE1-3 妊娠前・妊娠中・授乳中のバセドウ病治療)
- 抗甲状腺薬メルカゾールはPTU=プロピルチオウラシル(プロパジール、チウラジール)と比較した場合の有効性と副作用の頻度から、日本甲状腺学会のバセドウ病治療ガイドラインで第1選択薬に推奨されています。
しかし、メルカゾール奇形症候群が報告され(抗甲状腺薬メルカゾールによる胎児奇形)、妊娠6週から15週まではPTUか無機ヨウ素(ヨウ化カリウム;KI)に変更するのが好ましいとされますが
①妊娠15週を過ぎてから妊娠に気付いても遅い
②PTUが原因の重篤(重症)な副作用の危険が生じます(無顆粒球症、劇症肝炎など)。妊娠早期に、このような副作用が生じると妊娠の継続が非常に困難になるだけでなく、母体の生命も危険にさらされます。(メルカゾールからプロパジールに変更した事による副作用)
妊娠前にバセドウ病/甲状腺機能亢進症を安定させた後、妊活を行う3ヶ月以上前からメルカゾールをプロパジールに予め変更し、無顆粒球症、劇症肝炎などが起こらないのを確認してからの妊娠許可になります。(メルカゾールからプロパジールに変更した事による副作用)。ただ、これらの生命に危険が及ぶ副作用がおきると妊活どころではなく、全身麻酔による甲状腺全摘手術になります。
※最近は無機ヨウ素(ヨウ化カリウム;KI)を妊娠前期に使用することにより、必ずしもPTU=プロピルチオウラシル(プロパジール、チウラジール)に切り替える必要はなくなりました。[妊娠前期に無機ヨウ素(ヨウ化カリウム;KI)を使用する方法]
- 禁煙は必要不可欠、受動喫煙の場合は分煙を徹底。タバコは甲状腺機能亢進症/バセドウ病のコントロールを悪くする最大の原因の1つ。そして、甲状腺機能亢進症/バセドウ病妊娠を更にハイリスクにします。(甲状腺機能亢進症/バセドウ病と喫煙)
メルカゾールからPTU=プロピルチオウラシル(プロパジール、チウラジール)に変更した事による副作用を金地病院が報告しています。妊娠前175人・妊娠早期49人がメルカゾールからPTUに変更した際、PTUを中止せねばならないほどの副作用は、
| 肝障害 | 薬疹 | 好中球減少(1000 /μL未満) | |
| 妊娠前 | 2.3% | 2.9% | 0% |
| 妊娠早期 | 8.2% | 2.0% | 2.0% |
妊娠前よりも、いざ妊娠してから切り替えた方が、重篤(重症)な副作用を起こしやすいため、計画妊娠は重要です。
さらには、PTU(プロパジール、チウラジール)はメルカゾールより薬効が弱いため、バセドウ病/甲状腺機能亢進症を抑え切れず、メルカゾールに戻した妊婦が1.8%ありました。妊娠中の悪化は母体・胎児共に危険なため、計画妊娠の重要性が判ります。(第55回 日本甲状腺学会 O-09-02 当院において妊娠に際しthiamazoleを他剤へ変更した症例の検討)
例え、PTUでバセドウ病/甲状腺機能亢進症を抑え切れず、メルカゾールに戻しても、甲状腺機能正常まで安定させれば、再度PTUに変更できる可能性もあります。ただし、妊娠前の十分な時間がある状態の話で、妊娠15週を過ぎたらメルカゾール胎児奇形の問題は無くなるため、再度PTUに変更する意味はありません。
妊娠数か月前よりプロパジール服薬しても妊娠中に劇症肝炎をおこし死亡した例も報告されています。(Ann Pharmacother. 2003 Feb;37(2):224-8.)
最近は必ずしもPTU=プロピルチオウラシル(プロパジール、チウラジール)に切り替えなくても良いことになっています。
①以前、プロピルチオウラシル(プロパジール、チウラジール)で副作用がおこり、メルカゾールしか使えない人
②プロピルチオウラシル(プロパジール、チウラジール)ではバセドウ病の病勢を抑えられない人
には、妊娠と同時に無機ヨウ素(ヨウ化カリウム;KI)に変更する方法があります。
バセドウ病治療ガイドライン2019では妊娠5週0日から9週6日までヨウ化カリウム(KI)に切り替え、胎児奇形の心配がなくなる頃にメルカゾールに戻せばよいことになっています。
筆者の意見としては、頭皮欠損も起こってほしくないので、「妊娠4-15週は無機ヨウ素(ヨウ化カリウム:KI)に変更するのがベストな選択」だと思います。(メルカゾール胎児奇形を避けるために)
メルカゾールからヨウ化カリウム(KI)へ変更したのに甲状腺機能亢進症/バセドウ病が再発・増悪した信じられない報告があります。このような異常パターンは筆者も経験がありません。
報告例は、10年間も安定したバセドウ病妊婦。メルカゾール(5mg)1錠でTSH 1.93 μIU/mL、FT3 2.9 pg/mL、TRAb 1.7 IU/L(1.0-2.0のグレーゾーン)とコントロール超良好。ヨウ化カリウム(KI)50mgに変更したが、妊娠16週でTSH<0.01 μIU/mL、FT3 5.7 pg/mL、TRAb 11.5 IU/L(>2.0)。TRAb 値より考えて 妊娠時一過性甲状腺機能亢進 はあり得ない。妊娠18週にはメルカゾール3錠→6錠まで増量するもFT3 4.44 pg/mLと軽度高値。(第62回 日本甲状腺学会 O37-5 妊娠初期のチアマゾール中止により増悪をきたし治療に難渋した バセドウ病の一例)
結果的に、妊娠前期に甲状腺機能亢進症/バセドウ病が再発・増悪した事になります。筆者の推察ですが、
- 胎盤から分泌されるhCGが甲状腺を刺激して、寝た子を起こすようにバセドウ病の活動性を上昇させた可能性。だとすれば、例えメルカゾールのままでも、プロパジールに変えても結果は同じはずです。ヨウ化カリウム(KI)に変更したのが原因でないことになる。
- ヨウ化カリウム(KI)がエスケープ現象(効かなくなる事、Escape現象)をおこした
妊娠初期にメチマゾール(MMI=メルカゾール)からヨウ化カリウム(KI)に切り替えた妊婦の臨床経過を調べた報告があります[Thyroid. 2020 Mar;30(3):451-456.]。
- 55.4%は、妊娠中に投薬を漸減し、分娩時無投薬
- 44.6%は分娩時にヨウ化カリウム(KI)単独あるいは抗甲状腺薬を併用
- 9.1%は母体甲状腺機能亢進症/バセドウ病のコントロールが困難で、妊娠時よりも高用量のメチマゾールを必要とした。妊娠時のTRAb値が高い妊婦で起こりうる。
3.の原因がヨウ化カリウム(KI)のエスケープ現象(効かなくなる事、Escape現象)ならば、やはり、妊娠15週にメルカゾールへ戻すべきでしょう。
- 治療開始後、まだ甲状腺ホルモンが正常化していないのに妊娠した
- 投薬自己中断し、再発した状態で妊娠した
- 妊娠後に甲状腺機能亢進症/バセドウ病が発覚した
など、甲状腺ホルモンが不安定な状態の妊娠では、流産・死産・早産・新生児死亡、低出生体重児・発育遅延、胎盤早期剥離、妊娠高血圧、妊娠高血圧症候群(妊娠中毒症)や心不全・甲状腺クリーゼ (死亡率10数%、コウノドリ2 第6話参照)、胎児・新生児甲状腺機能亢進症/バセドウ病や新生児一過性甲状腺機能低下症の危険性が高く、母子ともに命が危険にさらされます。[Thyroid. 2017 Mar;27(3):315-389.]
コントロールされていない母体の甲状腺機能亢進症/バセドウ病は、妊娠中、特に妊娠後半から出生後に掛けて児へ影響します。
- 妊娠高血圧、妊娠高血圧症候群(妊娠中毒症)(妊娠中の高血圧、タンパク尿)・子癇前症のオッズ比は1.78倍(99%CI = 1.08-2.94)(J Clin Endocrinol Metab. 2013 Jul;98(7):2725-33.)
妊娠中コントロール良好妊婦に比べコントロール不良妊婦はリスクが増大(オッズ比4.74)(Obstet Gynecol. 1994 Dec;84(6):946-9.)
- 妊娠高血圧腎症のオッズ比は3.64倍(99%CI = 1.82-7.29)(J Clin Endocrinol Metab. 2013 Jul;98(7):2725-33.)
- 母体心不全
- 妊娠糖尿病
- 甲状腺クリーゼ
- 胎盤早期剥離
などの妊娠転帰リスクが上昇します。その結果
- 母体から児へのバセドウ病抗体が移行し、胎児バセドウ病→新生児バセドウ病 or 新生児一過性原発性甲状腺機能低下症
- 母体から児への過剰な甲状腺ホルモンが移行→一過性新生児甲状腺中毒症→その後の新生児一過性中枢性甲状腺機能低下症
- 胎児成長遅延・早産→低出生体重児、未熟児や早産児、過成長
低出生体重児のリスクは、健常妊婦0.74倍、妊娠中コントロール良好バセドウ病妊婦2.36倍、コントロール不良バセドウ病妊婦9.24倍(Obstet Gynecol. 1994 Dec;84(6):946-9.)。
低出生体重児は免疫力が弱く、筋肉量が少ないので脂肪の燃焼が悪く、将来は太り易い
- 母体と胎児の甲状腺機能が解離し治療に難渋。
などの問題が起こります。
医療ドラマ「コウノドリ2 第6話」はあまりに有名。妊娠34週の切迫早産で、初めてバセドウ病/甲状腺機能亢進症が疑われた(発見が遅れた)妊婦が、甲状腺の検査をする前に甲状腺クリーゼを起こして心肺停止に至ります。
死戦期帝王切開をおこない、胎児は救命したが、妊婦は死亡するショッキングな内容でした(死亡後にバセドウ病/甲状腺機能亢進症だったのが確定)。バセドウ病/甲状腺機能亢進症は、命に別状ないと軽く(甘く)考えていた人達には衝撃的だったようです。
死戦期帝王切開とは、母体の心肺停止時に救命を目的として、心肺蘇生を続けながら無麻酔で行う帝王切開です。子宮・胎児による大動静脈の圧迫を解除し、下肢にうっ滞している全血液量の30%を心大血管系に戻すのが目的です。母体の救命を優先するため、胎児の生死を問わず行います。
妊娠期間中は抗甲状腺薬の用量、種類を変更することが多く、産科,内分泌科,NICU(新生児集中治療室)全てある総合病院で、甲状腺専門医と産科医が連携しながら厳格に管理する必要があります(そうしないと母児ともにリスクが高くなります)。
妊娠中期以降は、女性ホルモンの影響でバセドウ抗体(TRAb)は低下し、バセドウ病の活動が次第に弱まります(ただし、TRAbが低下せず活動性が弱まらないバセドウ病も多くあります)。
妊娠後半に、母体の甲状腺ホルモンを下げ過ぎると、胎児甲状腺機能低下症がおきるため、バセドウ病治療ガイドライン2011には「FT4(甲状腺ホルモン:遊離サイロキシン)が、非妊娠時の正常上限か、正常上限よりやや高めになるようにする」と書かれています。[Nat Clin Pract Endocrinol Metab. 2007 Jun;3(6):470-8.]
しかし、いくら妊娠後半はバセドウ病の活動性が低下するといえ、これでは妊娠中甲状腺機能亢進症/バセドウ病再発という最悪の事態(コントロール不十分)と紙一重です。(何考えてんねん!机上の空論やんか!)
また、甲状腺の病気と無関係の正常妊婦でも、妊娠中は甲状腺ホルモンが非妊娠時より低下する(妊娠中の甲状腺ホルモン)ので、この基準は明らかにおかしいです。
妊娠高血圧、妊娠高血圧症候群(妊娠中毒症)、糖代謝異常(妊娠糖尿病、糖尿病合併妊娠)、切迫早産がある場合は、母体の安全を優先し、FT4, FT3を正常範囲内にします(これは当然だろう)。
バセドウ病妊娠はハイリスク妊娠なのが良く分かります。
胎児の甲状腺が機能し始める妊娠20週以降に、母体と胎児の甲状腺機能が解離する場合があり、治療に難儀します。母体は抗甲状腺薬(メルカゾール、プロパジール、チウラジール)の効きがやや悪く潜在性甲状腺機能亢進症、胎児は抗甲状腺薬が効き過ぎて甲状腺機能低下症による胎児甲状腺腫→羊水過多になれば、治療の仕様がありません。
母児の甲状腺機能解離は、
- メルカゾール>5mg(=1錠)/日またはプロピルチオウラシル(プロパジール、チウラジール)>100mg(=2錠)/日の低用量でも生じる
- 抗甲状腺薬の用量依存的に顕著になる。
[Eur Thyroid J. 2021 Jul;10(5):372-381.]
臍帯採血で胎児甲状腺機能低下症を確認後、
- 甲状腺ホルモン剤(チラーヂンS)を羊水腔内投与
- 抗甲状腺薬を減量し、母体を軽度の顕在性甲状腺機能亢進症にする(一歩間違えると危険)
のいずれかを行うしかありません。(BMJ Case Rep. 2019 Aug 15;12(8):e230457.)[Thyroid. 2011 Jan;21(1):75-81.](胎児甲状腺腫性甲状腺機能低下症(Fetal Goitrous Hypothyroidism:FGH))
胎児甲状腺腫が甲状腺機能亢進症によるか甲状腺機能低下症によるか、胎児心拍数、骨成熟度、胎児移動性で大体の予想はつきますが、臍帯採血で確認しなければなりません。(Ultrasound Obstet Gynecol. 2009 Apr;33(4):412-20.)
胎児甲状腺機能低下症はヨウ化カリウム(KI)よりも抗甲状腺薬で起こりやすい
妊娠中、抗甲状腺薬(メルカゾール、プロパジール、チウラジール)+ヨウ化カリウム(KI)でもバセドウ病/甲状腺機能亢進症をコントロールできない時は、もはや妊娠2期(中期)の甲状腺全摘手術になります。[GUIDANCE TO THE MATERNAL, FETAL AND NEONATAL MANAGEMENT OF RESISTANCE GRAVE'S DISEASE IN PREGNANCY. Acta Endocrinol (Buchar). 2021 Oct-Dec;17(4):517-520.]
甲状腺全摘手術すれば母体の甲状腺機能は安定しますが、
- TSHレセプター抗体(TRAb)は急に下がらないため、妊娠20週以降に胎児の甲状腺を刺激して胎児バセドウ病、出生後の新生児バセドウ病は免れません。
- 妊娠3期(後期)の手術だと、母体の甲状腺ホルモンが胎児の脳下垂体にTSH(甲状腺刺激ホルモン)分泌抑制を掛けたままの出生になり、新生児一過性中枢性甲状腺機能低下症をおこす可能性があります。
妊娠中、抗甲状腺薬(メルカゾール、プロパジール、チウラジール)が副作用で使用できなくなった時は、妊娠2期(中期)に甲状腺全摘手術になります。妊娠1期(前期)に使用できなくなった時は、2期(中期)までヨウ化カリウム(KI)で持たせます。妊娠3期(後期)に使用できなくなった時は、出産後までヨウ化カリウム(KI)で持たせます。(第54回 日本甲状腺学会 P199 抗甲状腺薬の副作用のため手術療法を行い出産に至ったバセドウ病合併妊娠の一例)[Obstet Gynecol. 2013 Aug;122(2 Pt 2):490-492.][Korean J Intern Med. 2005 Dec;20(4):335-8.]
とある報告では、妊娠2期(中期)の妊娠22週に無顆粒球症スレスレ(好中球500台)になって、本来、手術する所を出産後までヨウ化カリウム(KI)で持たせました。出産後にエスケープ現象をおこしてヨウ化カリウム(KI)が効かなくなり、放射線治療(I-131 アイソトープ治療)になりました。しかし、これは危険な賭け(バクチ)と思います。筆者なら絶対しないでしょう。妊娠2期(中期)に手術しなかった理由は、「甲状腺が小さく、TRAbも減少傾向だったから」との事ですが、もしエスケープ現象が妊娠中であれば、放射線は使用できないため、コントロールが悪化したリスクの高い状態での甲状腺全摘手術になります。(結果オーライと言えばそれまでですが・・)
(第5✖回 日本甲状腺学会 P-◎△3 顆粒球減少----バセドウ病合併妊娠の1例)
アイソトープ治療後妊娠の問題点
ヨード131によるアイソトープ治療を受けた場合、約6か月間は胎児への影響から、避妊しなければなりません。その後さらに6か月間は甲状腺ホルモンの変動が激しく、まともに妊娠出産できません。
また、急激な甲状腺の破壊により、甲状腺に対する自己免疫が活性化され、TSHレセプター抗体(TRAb)がアイソトープ治療前より増加します(Clin Endocrinol (Oxf). 2019 Feb;90(2):369-374.)。
上條甲状腺クリニックの公表データでも、TRAbがアイソトープ治療前のレベルまで低下するのに2年以上を必要としています(上條甲状腺クリニックの甲状腺疾患Q&A)。
2年以内に妊娠すると胎児・新生児バセドウ病 の確率が高くなります。新生児バセドウ病の発生率は6~12ヶ月以内で8.8%、12-18ヶ月以内は5.5%、18-24ヶ月以内は3.6%、妊娠26週以降のTRAbカットオフ値は9.7 IU/L(Thyroid. 2019 Jan;29(1):128-134.)。
3年以上しても、TSHレセプター抗体(TRAb)が高い方は胎児・新生児バセドウ病 を起こす可能性があります。
アイソトープ治療後妊娠ではさらに問題が大きいです。母体はTSHレセプター抗体(TRAb)が高くなっても、甲状腺ホルモン産生細胞を破壊するため、人工的な甲状腺機能低下症になります。一方、胎児の正常な甲状腺は妊娠20週頃にある程度完成するため、TSHレセプター抗体(TRAb)に刺激され、胎児バセドウ病(甲状腺機能亢進症)になります。母体-胎児が逆のホルモン状態になり、治療がかなり難渋します。
甲状腺を全摘出すればTSHレセプター抗体が低下しますが、アイソトープ治療を受けた後から甲状腺を全摘出すべきか否か一定の見解はありません(しない方が一般的ですが、妊娠を前提とするなら、最初からアイソトープ治療でなく、手術をする方が理にかなっています)。ただし、甲状腺全摘出してもバセドウ病抗体が消えずに胎児・新生児バセドウ病を起こすこともあります。
以上の理由で、「6ヵ月だけの避妊で良い」などとは、とても言えません。そもそも、妊娠予定女性にアイソトープ(放射性ヨウ素; I-131)治療を勧めること自体、おかしいと筆者は考えます。
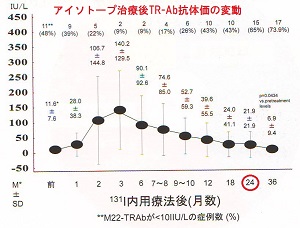
バセドウ病抗体、TSHレセプター抗体(TRAb)がアイソトープ治療後、10 IU/L 未満に低下するまでの期間
胎児バセドウ病は、妊娠20週以降のTRAb≧6.0 IU/L (正常上限値の3倍)でおこりやすいとされます。(Nat Rev Endocrinol. 2022 Mar;18(3):158-171.)
TRAbが10 IU/L 未満に低下するまでの期間を調べた報告があります。アイソトープ治療後バセドウ病患者136名の内、TRAbが上昇しなかったのは僅か15名(約11%)で、121名(約89%)は上昇。
TRAbが10 IU/L 未満に低下するまでの期間は、
- 甲状腺重量30g未満では407日、30-60gでは515日経つと50%の人がTRAb10 IU/L 未満に低下(要するに、半数の患者が、1年以上してもTRAb10 IU/L 未満にならない😖)
甲状腺重量≧60gでは55%の人が最終観察時点でTRAb≧10 IU/L のまま
→甲状腺が小さい程、TRAbが低下しやすい
- 治療前のTRAb 10 IU/L 未満では402日、10-20 IU/Lでは466日経つと50%の人がTRAb10 IU/L 未満に低下(要するに、半数の患者が、1年以上してもTRAb10 IU/L 未満にならない😖)
治療前のTRAb ≧20 IU/L では62%の人が最終観察時点でTRAb≧10 IU/L のまま
→治療前のTRAbが低い程、TRAbが低下しやすい
- アイソトープ治療後1年以内に甲状腺ホルモン剤(チラーヂン)が必要になった人の50%は、治療後408日経つとTRAb10 IU/L 未満に低下(要するに、半数の患者が、1年以上してもTRAb10 IU/L 未満にならない😖)
抗甲状腺薬(メルカゾール、プロパジール、チウラジール)を中止できなかった人の66%は、最終観察時点でTRAb≧10 IU/L のまま
→完全に甲状腺組織を破壊し、甲状腺機能低下症にすればTRAbが低下しやすい
(第53回 日本甲状腺学会 P-151 バセドウ病131I 内用療法後、TRAb低下までの期間)
特に、若い女性ほど、アイソトープ治療後のTRAb上昇が大きい(困ったもんだ)[Eur Thyroid J. 2019 Apr;8(2):64-69.]。
結論として、甲状腺が大きく、治療前のTRAbが高い妊娠希望バセドウ病女性は、アイソトープ治療でなく、甲状腺全摘手術を考えた方が良い。
いや、筆者が思うに、胎児・新生児バセドウ病の危険を考えれば、妊娠希望バセドウ病女性は、アイソトープ治療でなく、甲状腺全摘手術を考えた方が良い。
もし、アイソトープ治療を選択するならば、甲状腺組織を完全に壊すだけの131I投与量が必要
前述の3. を裏付けるデータを福岡のる、やました甲状腺病院が出しています。バセドウ病に対する放射性ヨウ素内用療法(I-131 アイソトープ治療)後のTSAb上昇は、甲状腺単位重量あたりの131I投与量が多いと抑えられる。要するに、中途半端なI-131 投与量では、かえってTSAb上昇を招く結果になります。(第60回 日本甲状腺学会 O1-3 バセドウ病患者における放射性ヨウ素内用療法後のTSAb上昇に 関する検討)
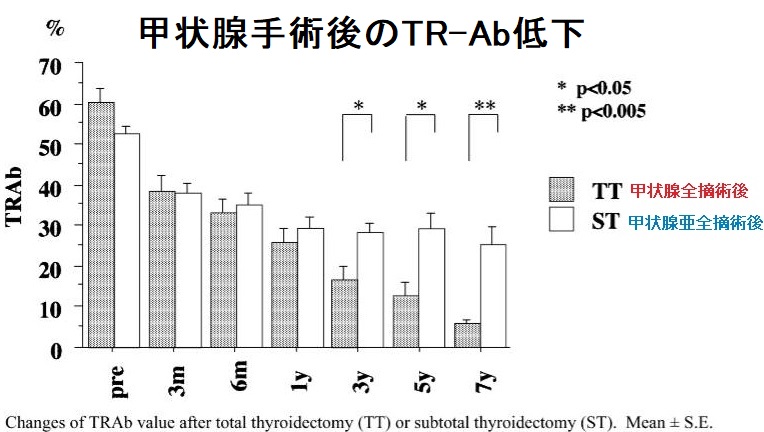
但し、バセドウ病抗体(TRAb,TSAb)が最も低下するのは、甲状腺全摘手術である事に変わりありません(妊娠希望バセドウ病女性の新たな選択肢:手術療法)。
米国食品薬品局(FDA)と米国甲状腺学会合同の「メルカゾール胎児奇形とプロパジール肝障害に関する会議」が2009年に開催されました。メルカゾール胎児奇形・プロパジール肝障害ともに危険なため、「近い将来妊娠を希望する女性は、事前にアイソトープ治療か甲状腺手術(甲状腺摘出)を受けておく」事が提案されました。
最もバセドウ病抗体が低下するのが甲状腺全摘出手術です(Clin Endocrinol (Oxf). 2019 Feb;90(2):369-374.)。
ただし、甲状腺全摘出してもバセドウ病抗体が消えずに胎児バセドウ病を起こすこともあります(流石に、これは不可抗力)。[Arch Gynecol Obstet. 2023 Dec;308(6):1885-1886.](第56回日本甲状腺学会P2-066 胎児・新生児バセドウ病を生じたバセドウ病術後甲状腺機能低下症の1 例)
アイソトープ治療は前述の通り、バセドウ病抗体(TRAb,TSAb)の上昇を招きます(Clin Endocrinol (Oxf). 2019 Feb;90(2):369-374.)。
その結果、甲状腺手術に比べ胎児・新生児バセドウ病をおこす危険が高いため、長崎甲状腺クリニック(大阪)では推奨しません。さらには、約32年後の総固形癌(血液癌を除く全種類の癌)死亡率が6%増加、女性の乳癌死亡率だけで12%増加します[恐れていた事が・・・バセドウ病でもアイソトープ(放射性ヨウ素)治療後、全身の癌死亡率が上昇]。
以上より、長崎甲状腺クリニック(大阪)では、バセドウ病抗体が最も下がる甲状腺全摘出手術の方を勧めています。
甲状腺ホルモンが過剰になり、抗甲状腺薬やKI(ヨウ化カリウム)の効果が出るまで、動悸を抑える場合にβブロッカーが必要になります。
α1βブロッカーのラベタロール(トランデート錠®)は、欧米では比較的よく使われる薬で、安全性の面で大きな問題はないとされます。日本高血圧ガイドライン2019にもそのように明記されています。添付文書にも「妊婦又は妊娠している可能性のある婦人に投与する場合には、治療上の有益性が危険性を上回ると判断される場合にのみ投与すること。」となっています。元々、降圧薬なので血圧降下には注意が必要です。
張り止め(子宮収縮抑制薬)のリトドリン(ウテメリン®)、イソクスプリン(ズファジラン®)はβ2刺激剤で、交感神経刺激により子宮の運動(子宮収縮、陣痛)をゆるめるため、切迫流産や切迫早産の予防に使用されます。
リトドリン(ウテメリン®)と甲状腺ホルモンの作用はほぼ同じなので、甲状腺ホルモンが正常化していない甲状腺機能亢進症/バセドウ病妊婦では症状悪化の危険があります。
さらに、リトドリン(ウテメリン®)は2型脱ヨウ素酵素(DIO 2)を活性化するため、不活型甲状腺ホルモンT4から活性型甲状腺ホルモンT3への変換が促進されます。甲状腺ホルモンが正常化していない甲状腺機能亢進症/バセドウ病なら悪化する危険があります[Endocrinology. 2022 Aug 1;163(8):bqac090.]。
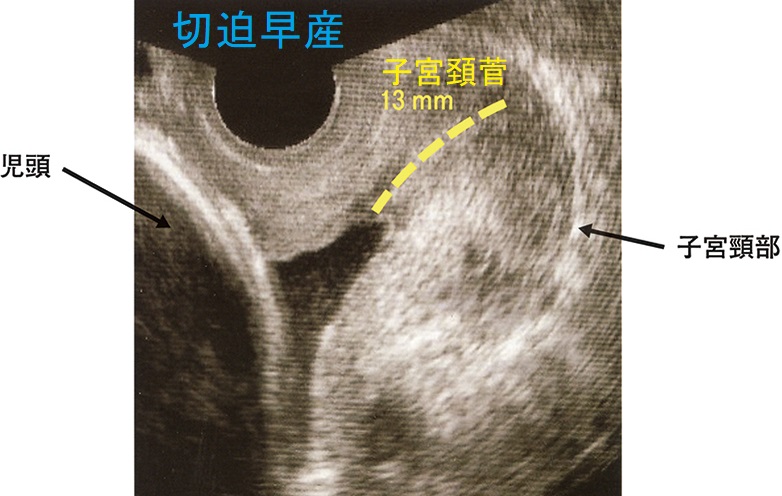
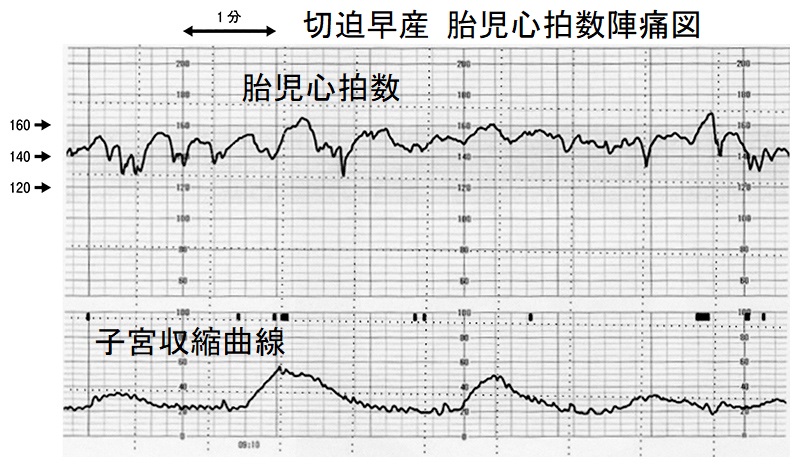
そもそも、計画的な妊娠が行われず、切迫流産や切迫早産に張り止め(子宮収縮抑制薬)を使用する時期(妊娠16週以降)まで甲状腺機能亢進症/バセドウ病が安定化していない事自体が問題です。本来、甲状腺機能亢進症/バセドウ病は妊娠前のブライダルチェックで見つけ、安定化させてから妊娠すべきです。
甲状腺機能亢進症/バセドウ病が安定していても子宮収縮抑制剤の使用と絨毛羊膜炎により甲状腺クリーゼ をおこした報告もあります[JA Clin Rep. 2017;3(1):20.]。
まして、甲状腺機能亢進症/バセドウ病が見つかっていない(未治療の)状態で張り止め(子宮収縮抑制薬)を使用すると、一気に悪化して、命の危険:甲状腺クリーゼ をおこす危険があります(最悪の事態、妊娠中にバセドウ病/甲状腺機能亢進症が発覚し、甲状腺クリーゼ、死戦期帝王切開)。
とは言え、
- 妊娠中の動悸・頻脈は、甲甲状腺機能が正常でも普通におきる
- 甲状腺とは無関係に、張り止め(子宮収縮抑制薬)の副作用として、5%以上の確率で動悸・頻脈がおきる
ため、妊娠中まで見つからなかった甲状腺機能亢進症/バセドウ病には、気付きにくいでしょう。
β2刺激剤以外で認可されている切迫流産・切迫早産治療薬は、
- 硫酸マグネシウム;
①重度の妊娠高血圧腎症(血圧160 mmHg/110 mmHg以上かつ蛋白2+など)における子癇予防にも使用されます。
②トルサード・ド・ポアンツ(torsades de pointes)型の心室頻拍(VT)の予防にも有効
- 抗コリン薬;交感神経優位になるため、甲状腺ホルモンが正常化していない甲状腺機能亢進症/バセドウ病を悪化させる危険性あり。
硝酸薬(ニトログリセリン注射液)は有効ですが、「分娩時の緊急子宮弛緩」にしか保険適用が認められていないため、使うのは難しいようです。
甲状腺機能亢進症/バセドウ病女性において妊娠中に肝障害が生じた場合、
と急性妊娠脂肪肝、HELLP 症候群(ヘルプ症候群)の鑑別が必要です。
妊娠・出産・分娩と内分泌障害(甲状腺以外)[妊娠時一過性尿崩症、HELLP 症候群(ヘルプ症候群)、急性妊娠脂肪肝])
を御覧ください。
甲状腺関連の上記以外の検査・治療 長崎甲状腺クリニック(大阪)
長崎甲状腺クリニック(大阪)とは
長崎甲状腺クリニック(大阪)は日本甲状腺学会認定 甲状腺専門医[橋本病,バセドウ病,甲状腺超音波(エコー)検査など]による甲状腺専門クリニック。大阪府大阪市東住吉区にあります。平野区,住吉区,阿倍野区,住之江区,松原市,堺市,羽曳野市,八尾市,天王寺区,東大阪市,生野区,浪速区も近く。