甲状腺と腎臓,慢性腎臓病(CKD)[日本甲状腺学会認定 甲状腺専門医 橋本病 バセドウ病 甲状腺超音波検査 甲状腺機能低下症 長崎甲状腺クリニック 大阪]
甲状腺:専門の検査/治療/知見① 橋本病 バセドウ病 甲状腺エコー 長崎甲状腺クリニック大阪
甲状腺専門の長崎甲状腺クリニック(大阪府大阪市東住吉区)院長が海外・国内論文に眼を通して得た知見、院長自身が大阪市立大学(現、大阪公立大学) 代謝内分泌内科(内分泌骨リ科)で得た知識・経験・行った研究、甲状腺学会で入手した知見です。
長崎甲状腺クリニック(大阪)以外の写真・図表はPubMed等で学術目的にて使用可能なもの、public health目的で官公庁・非営利団体等が公表したものを一部改変しています。引用元に感謝いたします。尚、本ページは長崎甲状腺クリニック(大阪)の経費で非営利的に運営されており、広告収入は一切得ておりません。
甲状腺・動脈硬化・内分泌代謝に御用の方は 甲状腺編 動脈硬化編 甲状腺以外のホルモンの病気(副甲状腺/副腎/下垂体/妊娠・不妊など) をクリックください
長崎甲状腺クリニック(大阪)は甲状腺専門クリニックです。腎臓の病気の治療を行っておりません。
Summary
慢性腎臓病(CKD)は甲状腺機能亢進症/バセドウ病、甲状腺機能低下症で悪化。CKDは①潜在性/顕在性甲状腺機能低下症に症状が類似しマスクされ、甲状腺機能亢進症/バセドウ病、高齢者他、極端に筋肉量の少ない人のeGFRは過大評価に②ヨード排泄不全による甲状腺破壊・ウォルフチャイコフ効果で甲状腺機能低下症に③尿毒症状態・ステロイドなどで中枢性甲状腺機能低下症④低T3症候群の複雑な病態。慢性腎臓病(CKD)の降圧目標は血圧130-80未満。CKDの早期診断・腎予後予測に用いる尿肝臓型脂肪酸結合蛋白(L-FABP)は甲状腺機能亢進症/バセドウ病でも増加。
Keywords
甲状腺,腎臓,慢性腎臓病,CKD,低T3症候群,甲状腺機能低下症,腎不全,L-FABP,バセドウ病,甲状腺機能亢進症
- 慢性腎臓病(CKD)と甲状腺
- CKD-MBD(慢性腎臓病に伴う骨・ミネラル代謝異常)
- 低T3症候群
- 慢性腎臓病(CKD)の甲状腺機能低下症
- 甲状腺機能低下症で腎機能低下
- 甲状腺機能障害におけるeGFR (cystatin C:シスタチンC)とeGFR (creatinine:クレアチニン)
- 甲状腺機能亢進症/バセドウ病と慢性腎臓病(CKD)
慢性腎臓病(CKD)とは

慢性腎臓病(CKD)は、
- 尿タンパクなどの腎障害[慢性腎不全・片腎・多発性嚢胞腎(多発性のう胞腎)など全て含む]か
- 腎臓の働き(eGFR)が健康な人の60%(eGFR 60mL/分/1.73㎡未満)未満
が3か月以上続く状態です。
- 慢性腎臓病(CKD)では、心筋梗塞/脳梗塞の発症率が高くなります。
- 慢性腎臓病(CKD)は、末期腎不全(end-stage renal disease:ESRD)のリスクファクター
一方、高血圧などの合併症がない高齢者におけるGFRは60 mL/min/1.73 m2付近です。
高血圧・高尿酸血症・肥満・糖代謝異常など生活習慣病や糸球体腎炎があると、輸入細動脈硬化・糸球体障害が進行してGFR60 mL/min/1.73 m2未満になり、蛋白尿が陽性化します。不思議な事に、高脂血症にはエビデンスがありません。
慢性腎臓病(CKD)のピットフォール
甲状腺機能亢進症/バセドウ病、高齢者他、極端に筋肉量の少ない人のeGFRは過大評価になり、正確ではありません。シスタチンCを用いたeGFRcysを用いますが、保険の縛りが厳しく日常的に測定するのは難しい。
急性腎障害では腎機能が安定せず、尿細管からのクレアチニン分泌が亢進しているのでeGFRは不正確です。
尿タンパク量は、慢性腎臓病(CKD)の腎機能障害の進行と心血管障害の発症に関連します
一日尿タンパク量(g/gCr・日):成人の一日のCr排泄量は1gなので、随時尿タンパク濃度と尿Cr濃度から、一日尿タンパク量を計算できます。ただし、筋肉量の多い人はCr排泄量を2g、少ない人は0.5gに補正が必要です。
慢性腎臓病(CKD)と甲状腺
慢性腎臓病(CKDにおける甲状腺機能異常は極めて複雑で、複数の病態が絡み合っています。そのため、答えを1つに絞るのは困難です。[Indian J Endocrinol Metab. 2012 Mar-Apr; 16(2) 204–213.]
糖尿病性腎臓病(DKD)
慢性腎臓病(CKD)の治療
早い段階での治療介入が心血管イベントの予防、腎不全進行阻止に重要です。腎不全進行のリスクファクターは貧血・蛋白尿・高血圧・腎機能障害(糸球体腎炎も)。リスクファクターの可能性あるのは低アルブミン血症・高尿酸血症・高リン血症・代謝性アシドーシス・高脂血症です(なぜか肥満は含まれない?)。もちろん甲状腺機能亢進症/バセドウ病、潜在性甲状腺機能低下症、顕在性甲状腺機能低下症も治療しなければなりません。
Cr(クレアチニン)>3以上になると透析の下準備が始まります。そうならないよう予防が第一です。
慢性腎臓病(CKD)の降圧療法
慢性腎臓病(CKD)の降圧目標は血圧130-80未満
- 非糖尿病/尿タンパク正常慢性腎臓病(CKD)の降圧薬は何でも良し
- 糖尿病/尿タンパク軽度以上の慢性腎臓病(CKD)に対する第一選択薬はアンジオテンシン変換酵素(ACE)阻害薬/アンジオテンシンⅡ受容体拮抗薬(ARB)。両側腎動脈狭窄・脱水では腎不全が悪化するため、1-2週間後にCr(クレアチニン)を再検査する必要があります。また既に腎不全の状態では高カリウム血症を増悪させる可能性があるため、ループ利尿薬・カリメート(ポリスチレンスルホン酸カルシウム)などを併用します。
第2選択薬はカルシウム拮抗剤、浮腫がある時は利尿薬です。
- 後期高齢者のCKDステージG3b~5(中等度~高度低下:eGFR44以下)ではレニン/アンジオテンシン系阻害薬[ACE阻害薬/アンジオテンシンⅡ受容体拮抗薬(ARB)]や利尿薬による腎血流低下のリスクを避け、Ca拮抗薬を推奨(診療ガイドライン2015)
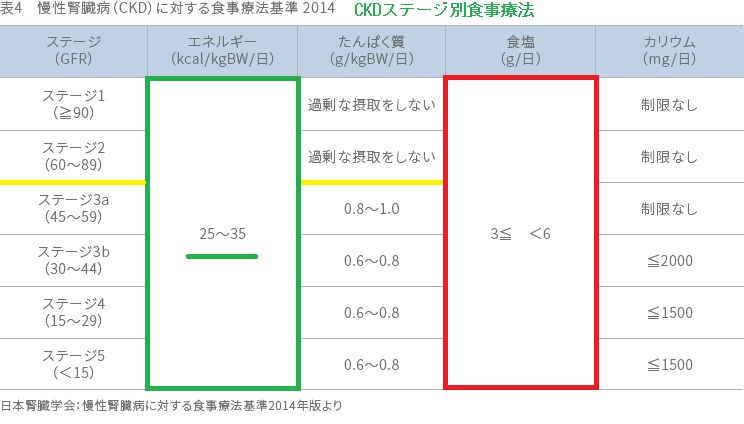
慢性腎臓病(CKD)の食事療法
CKD-MBD(慢性腎臓病に伴う骨・ミネラル代謝異常、CKD-mineral and bone disorder)は、慢性腎臓病(CKD)の初期の血中Ca,Pの値に変化が出る前からおきます。
慢性腎不全では、甲状腺が悪くないのに甲状腺の数値が異常になることがあります。代謝により生じる老廃物を増やさないため、代謝活性を持つT3合成が抑えられます(低T3症候群)[Ren Fail. 2020; 42(1): 572–579.][Aust N Z J Med. 1977 Dec;7(6):612-6.]。
重症度に応じ
- 低T3症候群(low T3 syndrome)
- 低T3,T4症候群(low T3,T4 syndrome)
- 低T3,T4,TSH症候群(low T3,T4,TSH syndrome)
になります。
慢性腎臓病(CKD)、慢性腎不全における炎症性サイトカインおよび酸化ストレスが低T3症候群の病因とされます[Clin Exp Nephrol. 2014 Dec;18(6):837-43.]。
これらのノンサイロイダルイルネス、ユウサイロイドシック症候群は、実際に治療を必要とする甲状腺機能低下症との鑑別に苦慮することが多いです。通常のノンサイロイダルイルネスならリバース トリヨードサイロニン(rT3)は高値になりますが、末期慢性腎不全(CRF)および透析療法患者のrT3は上昇し難いとされます[Kidney Int Suppl. 1983 Dec;16:S180-6.]。
慢性腎臓病(CKD)と甲状腺機能低下症の合併
慢性腎臓病(CKD)では、潜在性甲状腺機能低下症や顕在性甲状腺機能低下症の合併が多い。日本における慢性腎臓病(CKD)患者の潜在性・顕在性甲状腺機能低下症(TSH ≧4.83 μIU/mL)の有病率は、
- CKD ステージ1+2で9%
- CKD ステージ3+4で20%
- CKD ステージ5で56%
とされます[Clin Nephrol. 2017 May;87 (2017)(5):237-244.]。
甲状腺ホルモン補充による甲状腺機能の正常化にともない慢性腎臓病(CKD)も改善します。
- eGFRが改善[Indian J Nephrol. 2017 Mar-Apr;27(2):104-107.]
- タンパク尿が減少し、eGFRが改善[Kidney Int Rep. 2020 Dec 3;6(1):110-119.]
- eGFR が保たれ、慢性腎臓病(CKD)の進行が抑制される[Adv Ther. 2021 Feb;38(2):1185-1201.]
慢性腎臓病(CKD)の臨床症状にマスクされる甲状腺機能低下症
慢性腎臓病(CKD)の症状は甲状腺機能低下症に似ているため(全身倦怠感、浮腫、貧血)、甲状腺機能異常を疑われない場合もあります。また、疑っても低T3症候群(ノンサイロイダルイルネス、ユウサイロイドシック症候群)と診断してしまい、治療に結び付かない例もあります。[Ren Fail. 2020; 42(1): 572–579.](第56回 日本甲状腺学会 P1-075 慢性腎臓病(CKD)の臨床症状にマスクされてしまった甲状腺機能低下症の4 例)
透析中の患者では、TSHが軽度上昇する報告は多い[Metabolism. 1978 Jul;27(7):755-9.]が、透析前の慢性腎不全では正常範囲内とされます[Acta Endocrinol (Copenh). 1975 Oct;80(2):237-46.]。よって、透析前のTSH上昇は、本当の甲状腺機能低下症/潜在性甲状腺機能低下症の可能性大です。透析中であっても中等度以上のTSH上昇は、本当の甲状腺機能低下症と考えてよいでしょう。
尿毒症による甲状腺機能低下症
尿毒症状態では視床下部下垂体機能異常(Nephron 43: 169-172, 1986)によるTSH分泌障害がおこります。夜間のTSHサージ(TSHが夜間どっと出る)の消失、TSHの糖化(TSHの不活性化)などです。(Indian Journal of Physiology and Pharmacology 2006 50 279–284.)
よって慢性腎不全では、TSHの実測値以上に甲状腺機能低下症状態にあると言えます。
ヨード(ヨウ素)による甲状腺機能低下症
慢性腎臓病(CKD)では、ヨード(ヨウ素)を尿中へ捨てれなくなるため、体内のヨード(ヨウ素)が過剰になります。その結果、
- 甲状腺組織の破壊促進
- 甲状腺ホルモンの合成を抑制(ウォルフチャイコフ効果)
[ヨウ素(ヨード)が過剰になる害]
により、甲状腺機能低下症が起こりやすくなります。
ヨード(ヨウ素)過剰摂取制限を行うと甲状腺機能低下症が改善します。[Clin Nephrol. 2017 May;87 (2017)(5):237-244.]
慢性腎臓病(CKD)における甲状腺機能低下症には、橋本病の自己抗体(TPO抗体とTg抗体は関与しないとされます。[Int J Endocrinol Metab. 2021 Mar 17;19(2):e103750.][Ren Fail. 2020 Nov;42(1):572-579.]
ステロイド(プレドニゾロン;PSL)による中枢性甲状腺機能低下症
ネフローゼ症候群、ループス腎炎、ANCA関連腎炎などでは、ステロイド(プレドニゾロン;PSL)投与による中枢性甲状腺機能低下症が加わり、病態を複雑化します。ステロイド(プレドニゾロン;PSL)投与後、TSHは減少していきますが、PSLを漸減していくとTSH上昇に転じます。[Horm Metab Res. 1981 May;13(5):284-8.][Medicina (B Aires). 2017;77(5):394-404.]
甲状腺ホルモンが慢性腎臓病(CKD)を防いでいる?
第61回 日本甲状腺学会の国際分子甲状腺シンポジウムで面白い講演がありました。Dr Furuyaによると甲状腺ホルモン受容体(TRα)を持つマクロファージ(免疫細胞の一つ)が、慢性腎臓病(CKD)の進展を抑えている(間質の線維化を抑えている)と言うのです。動物実験の結果ですが、人体も同じメカニズムになっているか今後の研究進展に興味が湧きます。[Sci Rep. 2017 Mar 8;7:43960.]
甲状腺機能低下症/橋本病では、
- 心拍出量減少(N Engl J Med. 1977 Jan 6; 296(1):1-6.)
- 腎血管収縮(N Engl J Med. 2001 Feb 15; 344(7):501-9.);腎血管拡張因子VEGF、IGF-1の発現低下(Clin Chem. 2004 Jan; 50(1):228-31.)
- アルブミンの血管外漏出による循環血漿量減少(Am J Med Sci. 1999 Oct;318(4):277-80.)
などに伴う腎血流低下で腎機能が低下します。
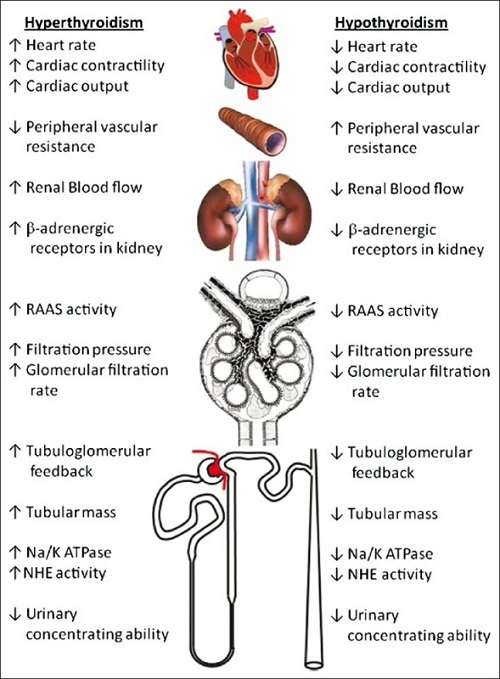
糸球体濾過率(GFR)の低下には、
- β刺激作用の減少(Eur J Endocrinol. 2006 Feb; 154(2):197-212.)
- レニン-アンギオテンシン系(RAAS)活性の低下(Horm Metab Res. 1997 Nov; 29(11):580-3.)
が関与します。
(図;Indian J Endocrinol Metab. 2012 Mar-Apr; 16(2) 204–213.)
甲状腺機能低下症では、腎血流低下による腎機能障害に加えて、腎尿細管への直接的な影響が加わります。
- 尿細管-糸球体フィードバック低下
- Na+/K+ ATPase活性低下
- Na+/H+交換輸送体(NHE)活性低下
- 尿濃縮障害
などです。
甲状腺機能低下症だけで、横紋筋融解症を伴わないのに急性腎障害(acute kidney injury)をおこした報告もあります(甲状腺機能低下症関連急性腎障害)。いずれの報告も、脱水による腎前性腎不全が腎血流をさらに減少させたようです。[R I Med J (2013). 2020 Sep 1;103(7):61-64.](第65回 日本甲状腺学会 O1-3 急性腎不全を契機に診断された甲状腺機能低下症の一例)
甲状腺ホルモンは蛋白分解作用があるため、筋肉量に影響し、血清クレアチニン(sCr)値を変化させることが知られています。血清クレアチニン(sCr)を元に自動計算されるeGFR (creatinine:クレアチニン)は、
- 甲状腺機能亢進症/バセドウ病における筋肉量の減少・血清クレアチニン(sCr)低下を反映して上昇。寛解後に低下。[Data Brief. 2015 Nov 24;5:1092-5.][Clin Chim Acta. 2015 Dec 7;451(Pt B):316-22.]
- 甲状腺機能低下症では低下し、治療後に改善[Cureus. 2023 Feb 20;15(2):e35242.]
TSH値の上昇とe-GFRの低下には、相関が認められます。[Endocr Res. 2012;37(3):110-6.]
eGFR (cystatin C:シスタチンC)は、eGFR (creatinine:クレアチニン)が筋肉量の影響を受けて使用できない時に有用ですが、
- 甲状腺機能低下症では上昇し、腎機能を過大評価[Eur J Case Rep Intern Med. 2021 Jun 22;8(7):002645.]
- 甲状腺機能亢進症では低下し、腎機能を過小評価[J Endocrinol Invest. 2005 Apr;28(4):346-9.]。寛解群に増加。[Data Brief. 2015 Nov 24;5:1092-5.][Clin Chim Acta. 2015 Dec 7;451(Pt B):316-22.]
になります。
シスタチンCはプロテアーゼ阻害剤で、甲状腺ホルモンはその合成に影響をします[J Endocrinol Invest. 2005 Apr;28(4):346-9.]。
結局、eGFR (creatinine:クレアチニン)とeGFR (cystatin C:シスタチンC)は、甲状腺機能異常において真逆の増減を示します。[Data Brief. 2015 Nov 24;5:1092-5.][Clin Chim Acta. 2015 Dec 7;451(Pt B):316-22.]
慢性腎臓病(CKD)で甲状腺機能亢進症/バセドウ病悪化
慢性腎臓病(CKD)は、甲状腺機能亢進症/バセドウ病で悪化します。過剰な甲状腺ホルモンの影響で、腎血流が異常に増え、収縮期血圧も高くなり、腎血管・糸球体に過剰な負担がかかります。[Indian J Endocrinol Metab. 2012 Mar-Apr; 16(2) 204–213.]
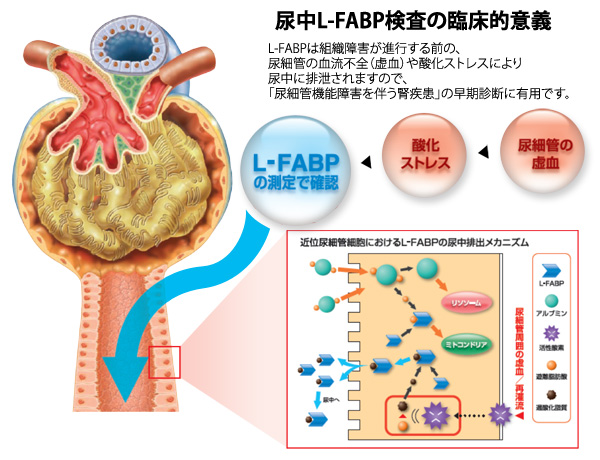
甲状腺機能亢進症/バセドウ病で尿肝臓型脂肪酸結合蛋白(L-FABP)高値
慢性腎臓病(CKD)の早期診断および腎予後の予測に使われる尿肝臓型脂肪酸結合蛋白(Liver-type fatty acid-binding protein:L-FABP)。尿肝臓型脂肪酸結合蛋白(L-FABP)は、尿細管に血流障害や酸化ストレスが掛かると上昇します。(Club SRLより)
しかし、甲状腺機能亢進症/バセドウ病などの甲状腺中毒症では、筋組織が分解され血清クレアチニン(Cr)は低値になるが、甲状腺ホルモン上昇の影響を受け尿肝臓型脂肪酸結合蛋白(L-FABP)は高値になります。甲状腺ホルモンが正常化すると尿肝臓型脂肪酸結合蛋白(L-FABP)も低下します。
(第61回 日本甲状腺学会 O24-3 甲状腺中毒症における尿L-FABP測定の長期的な臨床的意義)[J Vet Intern Med. 2021 May;35(3):1376-1388.]
甲状腺機能亢進症/バセドウ病の循環血液量増加に伴う尿細管の血流増加により、血流障害や酸化ストレスは考え難く、尿細管の代謝亢進により尿肝臓型脂肪酸結合蛋白(L-FABP)が増加すると考えられます。
よって、甲状腺機能亢進症/バセドウ病など甲状腺中毒症状態での尿肝臓型脂肪酸結合蛋白(L-FABP)測定は慢性腎臓病(CKD)の診断に不適切です。
甲状腺関連の上記以外の検査・治療 長崎甲状腺クリニック(大阪)
長崎甲状腺クリニック(大阪)とは
長崎甲状腺クリニック(大阪)は日本甲状腺学会認定 甲状腺専門医[橋本病,バセドウ病,甲状腺超音波(エコー)検査など]による甲状腺専門クリニック。大阪府大阪市東住吉区にあります。平野区,住吉区,阿倍野区,住之江区,松原市,堺市,羽曳野市,八尾市,天王寺区,東大阪市,生野区,浪速区も近く。