脳下垂体と甲状腺-中枢性甲状腺機能低下症(総論)[日本甲状腺学会認定 甲状腺専門医 橋本病 バセドウ病 甲状腺エコー 長崎甲状腺クリニック 大阪]
甲状腺:専門の検査/治療/知見① 橋本病 バセドウ病 甲状腺エコー 長崎甲状腺クリニック大阪
甲状腺専門の長崎甲状腺クリニック(大阪府大阪市東住吉区)院長が海外・国内論文に眼を通して得た知見、院長自身が大阪市立大学大学院医学研究科(現、大阪公立大学大学院医学研究科) 代謝内分泌病態内科で得た知識・経験・行った研究、日本甲状腺学会で入手した知見です。
長崎甲状腺クリニック(大阪)以外の写真・図表はPubMed等において学術目的で使用可能なもの(Creative Commons License)、public health目的で官公庁・非営利団体等が公表したものを一部改変しています。引用元に感謝いたします。尚、本ページは長崎甲状腺クリニック(大阪)の経費で非営利的に運営されており、広告収入は一切得ておりません。
甲状腺・動脈硬化・内分泌代謝に御用の方は 甲状腺編 動脈硬化編 甲状腺以外のホルモンの病気(副甲状腺/副腎/下垂体/妊娠・不妊など) 糖尿病編 をクリックください
(表)バーチャル臨床甲状腺カレッジより引用
脳下垂体から分泌される甲状腺刺激ホルモン(TSH)の異常で、甲状腺ホルモンの異常が起こります。
Summary
下垂体から分泌される甲状腺刺激ホルモン(TSH)の量、構造上の欠陥による中枢性甲状腺機能低下症の60%は下垂体腫瘍が原因。症状は原発性甲状腺機能低下症と同じで、無気力、易疲労感、眼瞼浮腫、むくみ、寒がり、体重増加、動作緩慢、傾眠傾向、記憶力低下、便秘、嗄声など。超音波(エコー)画像は正常な甲状腺と変わりない。血中TSHは低い-正常-高いと原因により異なり、血中甲状腺ホルモン(FT4, FT3)低い(特にFT4が低い)、脳MRI、TRH(TSH放出ホルモン)負荷試験で診断。治療は続発性副腎皮質機能低下症の合併を除外した上で、甲状腺ホルモン剤(チラーヂンS錠)投与。
Keywords
下垂体,甲状腺刺激ホルモン,TSH,甲状腺ホルモン,中枢性甲状腺機能低下症,TRH負荷試験,FT4,FT3,下垂体腺腫
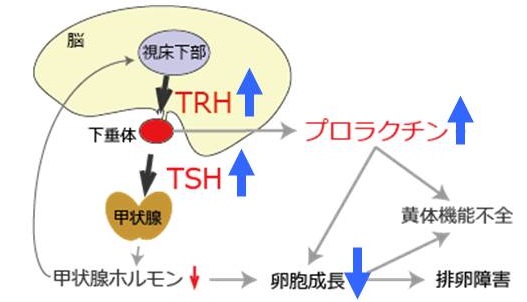
体内では、血液中の甲状腺ホルモンが常に一定の値を維持できるよう、脳の視床下部―下垂体が調節をおこなっています。
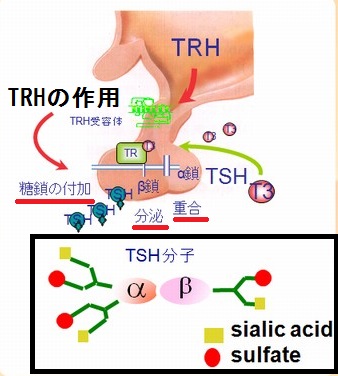
視床下部より分泌されたTSH放出ホルモン(TRH)は下垂体門脈系を通り、下垂体前葉の甲状腺刺激ホルモン(TSH)産生細胞を刺激し、TSHが合成されます。
糖たんぱく質ホルモンであるTSHの合成過程は複雑で、α鎖とβ鎖の二本のタンパク質に
- 重合
- シアル酸・硫酸塩と結合した糖鎖の付加(α鎖の2カ所、β鎖の1カ所)
がおこり、初めて完全な形の甲状腺刺激ホルモン(TSH)になります。
下垂体から分泌されたTSHは、甲状腺を刺激して甲状腺ホルモ ン(T4, T3)の分泌を促します(視床下部―下垂体による甲状腺ホルモンの調節)。
ン(T4, T3)の分泌を促します(視床下部―下垂体による甲状腺ホルモンの調節)。
しかしながら、不完全な形のTSHは生物学的活性が低く、甲状腺を刺激する作用は弱くなります。
中枢性甲状腺機能低下症は、下垂体から分泌される
- TSHの量が少ない
- TSHに構造上の欠陥があり、機能の弱いTSHが分泌される
- その両方である
ため、甲状腺に対する刺激作用が減弱しておきる甲状腺機能低下症です。
中枢性甲状腺機能低下症に
- 下垂体が原因の二次性(下垂体性)甲状腺機能低下症
- 視床下部が原因の三次性(視床下部性)甲状腺機能低下症;視床下部から分泌されるTRH(TSH放出ホルモン)は、TSHの分泌を促すと同時に、TSHを構成するα鎖とβ鎖の重合や糖鎖の修飾を促進して、TSHを生物学的活性のある完全な形に変えます。
があります。現在医学ではTRHの直接測定が不可能で、下垂体性と視床下部性を簡単に鑑別できないため、まとめて中枢性甲状腺機能低下症と呼びます。(表、バーチャル臨床甲状腺カレッジより改変)
中枢性甲状腺機能低下症の原因は、
- 下垂体腫瘍(最も多い)
非機能性(約60%);約25%に中枢性甲状腺機能低下症(FT4値が低値だが、ほぼ全例で血中TSH値は低下せず基準値内)(J Clin Endocrinol Metab. 2019 Oct 1;104(10):4879-4888.)
TSH以外のホルモンを産生する機能性腫瘍(約40%);先端巨大症[成長ホルモン(GH)産生下垂体腺腫]は、ソマトメジン-C(IGF-1)による甲状腺刺激により中枢性甲状腺機能低下症を起こし難い(先端巨大症[成長ホルモン(GH)産生下垂体腺腫])。 - 視床下部腫瘍などの脳腫瘍
(間脳下垂体領域の腫瘍が約60%を占める)
- 脳外傷・くも膜下出血後(十年以上して発症することも)、脳外科手術後、ラトケ嚢胞(ラトケのう胞)、シーハン症候群
- 下垂体前葉機能低下症の一症状として起こる場合
- GH(成長ホルモン)製剤の投与後;甲状腺ホルモン剤を同時投与する場合、通常よりも多い量を使用せねばなりません。[J Clin Endocrinol Metab. 2007 Nov;92(11):4144-53.]
カルバマゼピン・オキシカルバゼピン[BMJ Case Rep. 2021 Sep 3;14(9):e245018.][Pediatr Neurol. 2006 Mar;34(3):242-4.]
副腎皮質ステロイド[Arch Endocrinol Metab. 2018 Apr 5;62(2):164-171.]
などの薬剤によるもの
- 遺伝性;TSHB、TRHR、IGSF1、TBL1X、IRS4などの遺伝子変異
- 自己免疫性(リンパ球性)下垂体炎:抗下垂体抗体(PAb-1)が陽性
IgG4関連下垂体炎
などです。
一般的には、TSH単独欠損症は稀で、大抵、他の下垂体前葉ホルモン異常(下垂体前葉機能低下症)に付随するとされるも、事実は異なります。長崎甲状腺クリニック(大阪)で最も多いのは、ラトケ嚢胞(ラトケのう胞)と原因不明(成人発症なので、何らかの遺伝子異常か自己免疫の可能性)のTSH単独欠損症です。下垂体前葉機能低下症は重症なので、内分泌系以外の医師にも簡単に見つけられますが、TSH単独欠損症は、かなりの確率で見逃されています。
典型的には、TSH・FT4・FT3 すべてが正常下限の場合です。無痛性甲状腺炎 の経過中、低T3低T4低TSH症候群(ノンサイロイダルイルネス)も同じようなパターンになるため、慎重に判定せねばなりません。
例え血中TSH値が正常であっても、FT4・FT3が正常下限なのにTSHが上昇しないのは明らかに異常です。(正常なら、FT4・FT3を増やすために、TSHが上昇するはず;視床下部―下垂体による甲状腺ホルモンの調節 )
中枢性甲状腺機能低下症の症状は、
- 甲状腺自体が原因の原発性甲状腺機能低下症状と同じで、無気力、易疲労感、眼瞼浮腫・むくみ、皮膚乾燥、寒がり、体重増加、動作緩慢、傾眠傾向、記憶力低下、便秘、声がかすれる(嗄声;させい)など。(さらに詳しくは甲状腺機能低下症の症状)
- 下垂体腺腫が原因の場合、
①ホルモン産生下垂体腺腫なら他の下垂体ホルモン過剰産生症状。ACTH産生下垂体腺腫(クッシング病,)、先端巨大症(成長ホルモン産生下垂体腺腫)、下垂体性ゴナドトロピン分泌亢進症
②他の下垂体ホルモン分泌不全症状。ACTH系の障害による続発性副腎皮質機能低下症、GH(成長ホルモン)分泌不全症、尿崩症、性腺機能低下症[月経不順を訴える若年女性はLH/FSH分泌も悪い事が多い(第59回 日本甲状腺学会 P1-7-1 月経不順を契機に発見された中枢性甲状腺機能低下症8例の解析)]などです。
③下垂体腺腫が大きいと、視神経圧迫による視力障害(両耳側半盲)、頭蓋内圧亢進による頭痛
-
視床下部性甲状腺機能低下症では、体温の調節障害(視床下部症候群)を伴う事があります。うつ病男性における孤立性TRH欠乏症による中枢性甲状腺機能低下症の報告[J Intern Med. 1991 Mar;229(3):285-8.]。
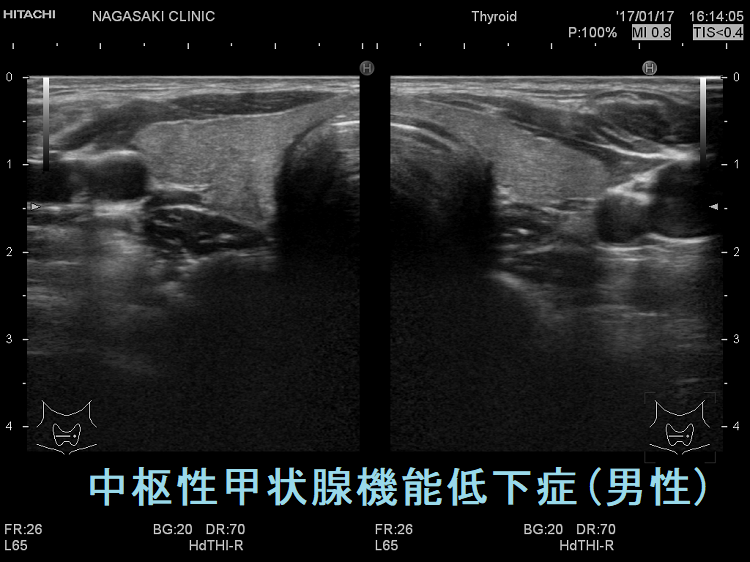
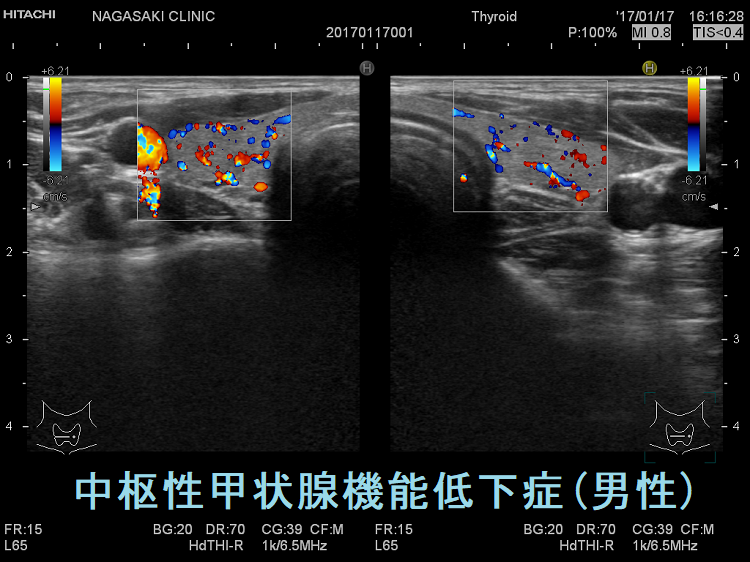
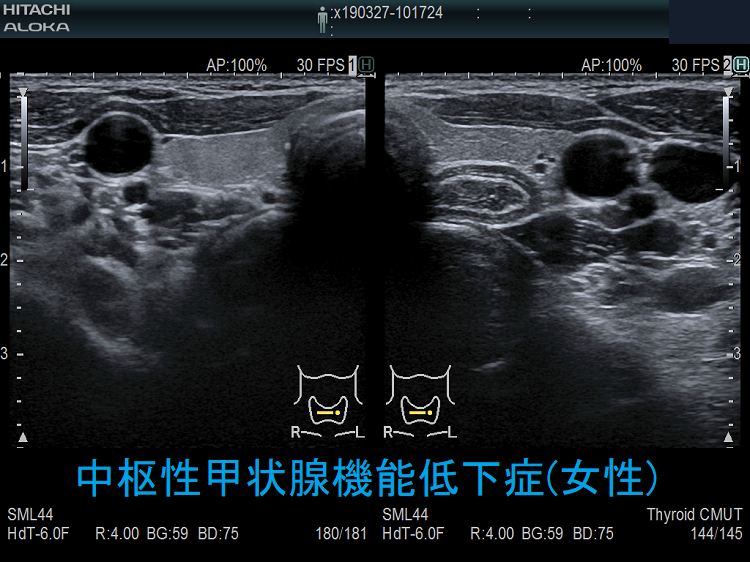
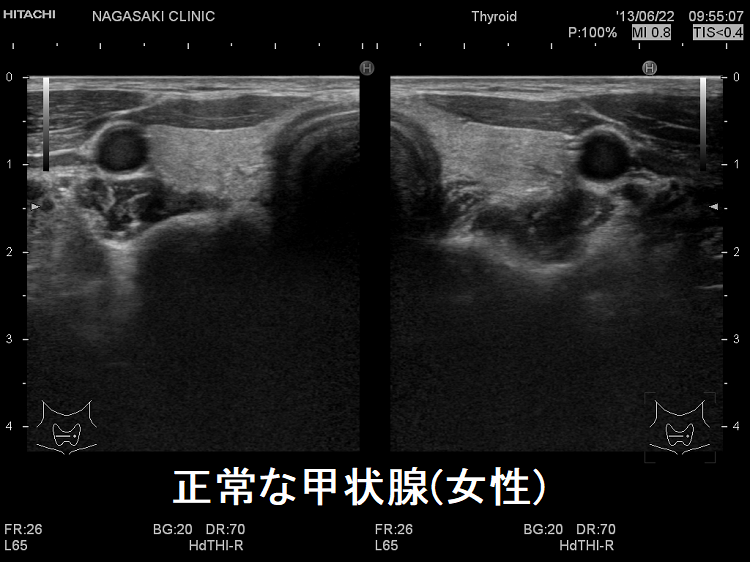
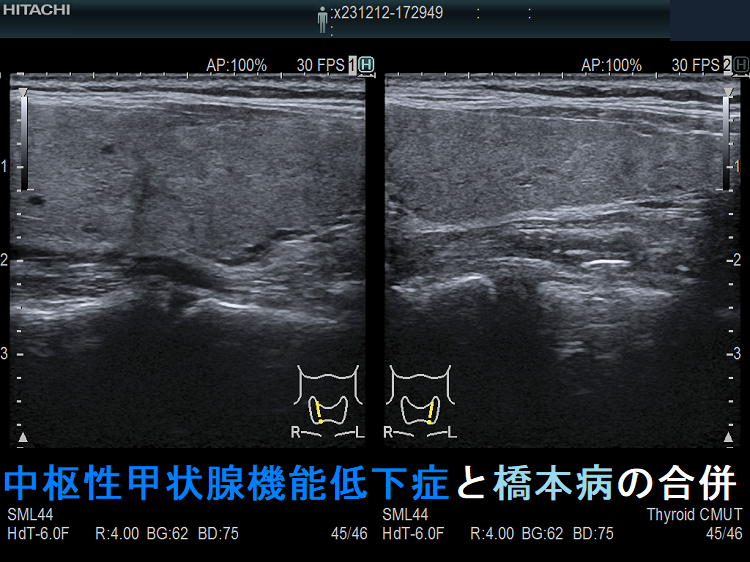
中枢性甲状腺機能低下症の超音波(エコー)画像は、特に橋本病(慢性甲状腺炎)を合併していない限り、正常な甲状腺と変わりません。ただ、ドプラーモードで内部血流を見ると増加している事があります(もちろん増加していない場合も多い)。TSHの刺激が乏しいはずなのに不思議な現象です。筆者の推測ですが、最近、サイログロブリンは「甲状腺ホルモン合成を調節している」との発見があり(新しく解ったサイログロブリンの役割)、TSHの刺激が足りない分を代償的に甲状腺ホルモン合成しようとして内部血流が増加しているのかもしれません。
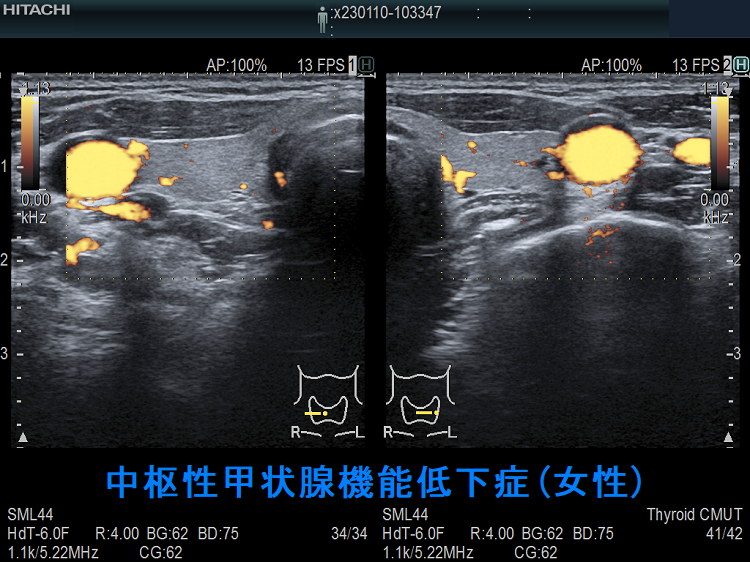
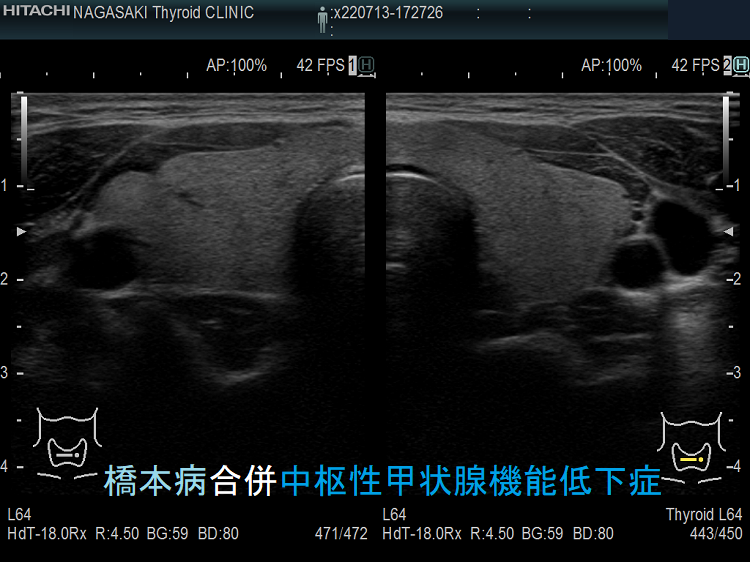
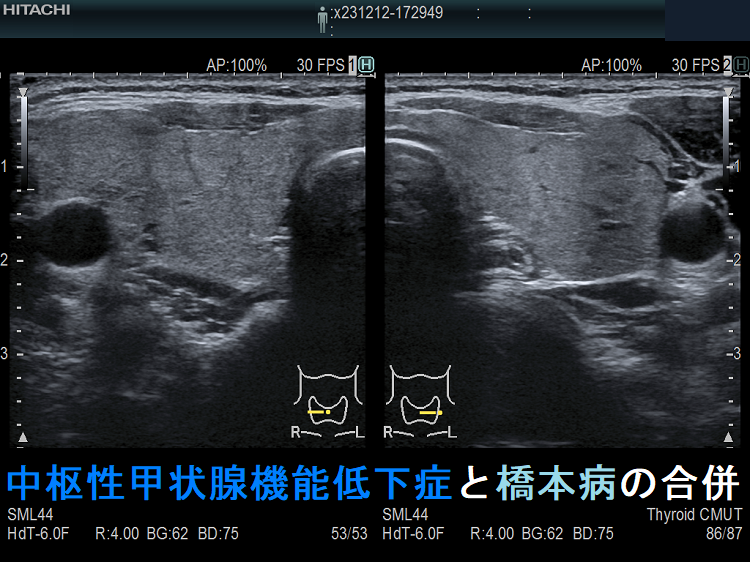
中枢性甲状腺機能低下症と橋本病の合併
ケース①
ケース②
中枢性甲状腺機能低下症の検査・診断は、
- 血中TSHは低い-正常-高いと原因によって異なります。
・多く(特に非機能性下垂体神経内分泌腫瘍)は基準値内で、生物学的活性のみが落ちている]
・視床下部性でのTSHは軽度上昇する
- 血中甲状腺ホルモン(FT4, FT3)低値
(特にFT4低値)
※早い話、甲状腺ホルモン(FT4, FT3)低値に見合うTSH上昇がなければ中枢性甲状腺機能低下症を疑う
- 脳MRI[腫瘍やラトケ嚢胞(ラトケのう胞)の有無、特徴的なリンパ球性下垂体炎、IgG4関連下垂体炎を確認]
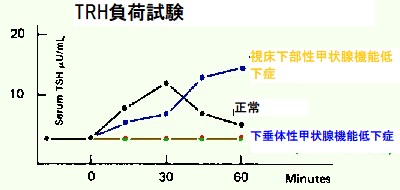
- TRH(TSH放出ホルモン)負荷試験[Nihon Naibunpi Gakkai Zasshi. 1983 Aug 20;59(8):1131-7.]
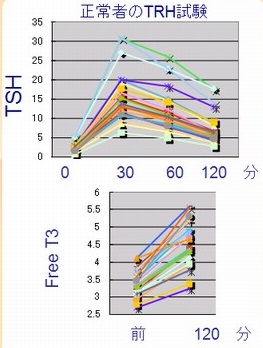
が必要です。(グラフ)バーチャル臨床甲状腺カレッジより引用
※自己免疫性(リンパ球性)下垂体炎:抗下垂体抗(PAb-1)は保険適応外ですので、自費になります。
TRH(TSH放出ホルモン)負荷試験
TRH(TSH放出ホルモン)負荷試験[thyrotropin-releasing hormone (TRH) stimulation test];中枢性甲状腺機能低下症を含む下垂体機能低下症の確定診断に必要な負荷試験で、入院安静状態にて行わねばなりません。長崎甲状腺クリニック(大阪)では大阪公立大学附属病院(旧 大阪市立大学附属病院) 代謝内分泌内科に依頼し、短期入院で行います。
TRH(ヒルトニン®) 0.2mgを緩徐に静脈注射し、
- 正常人のTSHピーク(頂値)は15から30分以内で、30分値の判定は6.0 μIU/mL 以上。少なくとも30~60分で10~40μIU/mL のピークを示します。60分-120分のピークは遅延反応で異常とみなします
- 正常では分泌されたTSHが甲状腺を刺激し、120分後のFT3は負荷前(0分)と比較して約30%の上昇を認めます。
中枢性甲状腺機能低下症の診断基準は、
- TSHの30分値あるいはピーク値<6.0 μIU/mL;偽陰性が多い
- ピーク(頂値)の遅延反応、FT3上昇率低下の方が診断的価値が高い
(第65回 日本甲状腺学会 P8-7下垂体・傍鞍部腫瘍による中枢性甲状腺機能低下症におけるTRH試験の検討)
※糖鎖の修飾が不完全な非活性型TSH(異常TSH)検出方法が開発されたら、中枢性甲状腺機能低下症の診断能は飛躍的に進歩します。群馬大学大学院医学系研究科の堀口和彦先生が、その方法を研究されています。
[J Clin Endocrinol Metab. 2008 Feb;93(2):410-9.][Kaohsiung J Med Sci. 2014 Aug;30(8):383-9.]
中枢性甲状腺機能低下症の鑑別診断は意外と難しいのです。中枢性甲状腺機能低下症は脳内にある下垂体異常なので、特徴的な甲状腺超音波(エコー)検査所見が存在しないためです。鑑別できなければ、最終的に入院してTRH(TSH放出ホルモン)負荷試験になりますが、可能ならその前に鑑別したいものです。
鑑別すべき病気は
- 無痛性甲状腺炎の経過中;低下期(回復期)において、FT3,FT4の低下が先行し、TSHの上昇が遅れる場合(これは時間が経てば回復し定常状態に戻るため鑑別できます。)
- 低T3症候群(low T3 syndrome)、低T3,T4症候群、低T3,T4,TSH症候群:これは、ややこしい。これらは、栄養状態・全身状態が悪い時に起こるので、代謝が低下する中枢性甲状腺機能低下症と鑑別が付きません。中枢性甲状腺機能低下症なら、下垂体でTSHと同じ調節機構のPRL(プロラクチン)、調節機構が重なるGH(成長ホルモン)の低下を伴う可能性があります。
中枢性甲状腺機能低下症の治療は、甲状腺自体が原因の原発性甲状腺機能低下症と同じで、甲状腺ホルモン剤(チラーヂンS錠)を投与しますが、
- 治療の指標として血清TSHは当てにならないため、FT4の値を基準値の上1/2内、FT3が基準範囲内になるよう維持します。
- ACTH系の障害による中枢性(続発性)副腎皮質機能低下症を合併している例も多いです[中枢性甲状腺機能低下症・中枢性(続発性)副腎皮質機能低下症(下垂体前葉機能低下症)]。
甲状腺ホルモン剤を投与すると副腎皮質ホルモンの代謝分解が亢進し、副腎皮質機能低下症を悪化させます。最悪、副腎クリーゼ(急性副腎皮質不全)もあり得ます。必ず副腎皮質ホルモン製剤(ヒドロコルチゾン;コートリル®)を先に投与し、少なくとも1週間後より甲状腺ホルモン剤の投与を開始します。
視床下部または下垂体の障害なので、理論的にはTRH製剤、TSH製剤の投与を考えてしまいますが、それらは
- 非常に不安定で、経口投与できない
- 持続的な投与が不可能;持続型の注射薬を開発して毎日自己注射を行うか、ポンプから体内に入れるかしかなく、現実的に無理。
甲状腺ホルモン剤(チラーヂンS錠)を一日1回服薬する方が、はるかに簡便で効果大。
ホルモン産生下垂体腫瘍に伴う下垂体機能低下症では腫瘍による圧迫を解除しても下垂体機能が改善しない事は多いですが、プロラクチン産生下垂体腺腫(高プロラクチン血性下垂体腺腫、プロラクチノーマ)摘除、あるいはラトケ嚢胞自然縮小により中枢性甲状腺機能低下症が改善した報告があります(第60回 日本甲状腺学会 P2-10-8 下垂体腫瘍の縮小に伴って改善した中枢性甲状腺機能低下症の2例)。
下垂体機能低下症を伴う非機能性下垂体腺腫(NFPA)手術後のホルモン回復率は
- 黄体形成ホルモン(LH)80.9%
- 卵胞刺激ホルモン(FSH)60%
- 甲状腺刺激ホルモン(TSH)100.0%
- IGF-1 77.8%
[World Neurosurg. 2019 Jun;126:e1183-e1189.]
下垂体腺腫に対する経蝶形骨完全内視鏡手術後6か月の追跡調査で、21.1%の患者は少なくとも1つのホルモン産生が回復。回復した患者の割合は、
- 副腎不全 29.4%
- 甲状腺機能低下症 11.1%
- 男性の性腺機能低下症 10.0%
[J Neurosurg. 2019 Nov 15;133(6):1732-1738.]
甲状腺関連の上記以外の検査・治療 長崎甲状腺クリニック(大阪)
- 甲状腺編
- 甲状腺編 part2
- 内分泌代謝(副甲状腺/副腎/下垂体/妊娠・不妊等
も御覧ください
長崎甲状腺クリニック(大阪)とは
長崎甲状腺クリニック(大阪)は日本甲状腺学会認定 甲状腺専門医[橋本病,バセドウ病,甲状腺超音波(エコー)検査など]による甲状腺専門クリニック。大阪府大阪市東住吉区にあります。平野区,住吉区,阿倍野区,住之江区,松原市,堺市,羽曳野市,八尾市,天王寺区,浪速区,東大阪市,生野区も近く。